Успешные прививки против вирусных заболеваний, таких как оспа, полио или коклюш, без сомне-ния относятся к наивысшему триумфу современной медицины. Почему же при таких успехах не удается создать вакцины против всех вирусов? Разработка вакцин за последнее десятилетие — это не только история успеха: недостаточная вакцинальная защита против заболеваний, а также вред, наносимый ошибочно протекающей иммунной реакцией после инфекции дикими (природными) видами у привитых привело к тому, что дальнейшее развитие определенных вакцин было прервано. Как было сказано: мы имеем «простые» вакцины. Создание защиты от заболевания оказалось для многих вирусов гораздо тяжелее, чем об этом говорят успешно созданные вакцины. Только четкое понимание взаимодействия иммунной системы с соответствующим возбудителем может помочь точно определить защитный иммунитет, целенаправленные стратегии вакцинации и избежать патологических иммунных реакций развивающихся после вакцинации.
Эта статья ставит своей задачей дать лучшее представление читателю об иммунологических основах вакцинацияи против вирусных инфекций. Эти основы помогут лучше понять рекомендации по вакцинации, риски вакцинации и противопоказания связанные с ней. Они должны также дать предствление о процессах и трудностях разработки вакцин.
Что хочет достичь вакцинация?
Цель каждой вакцинации состоит в создании иммунологической памяти, так чтобы при встрече с инфекцией можно было избежать клинического проявления заболевания. Иммунологическая па-мять — это способность специфической иммунной системы при второй конфронтации с тем же са-мым антигеном реагировать сильнее и быстрее. Цель вакцинации состоит также в первичной акти-вации специфичных для возбудителя Т и В лимфоцитов. Заболевание после инфекции возникает, с одной стороны, в результате повреждающего клетку действия возбудителя (цитопатоген-ность), а, с другой стороны, в результате иммунной реакции (иммунопатология). Важно знать и понимать эти две формы индуцируемой возбудителем патологии и то, что иммунные реакции не только защищают, но также и в значительной степени могут способствовать заболеванию. Отсюда получается, что цель вакцинации состоит не только в том, чтобы как можно быстрее элиминировать возбудителя, но также и в том, чтобы иммунная реакция протекала таким образом, чтобы при этом, по возможности, как можно меньше возникало иммунной патологии.
Создание и поддержание иммунологической памяти
Активация вирусспецифических лимфоцитов требует представления о вирусных структурах через антиген-специфичные Т и В клеточные рецепторы в определенном контексте. Этот «воспалитель-ный» контекст связан как с анатомическим окружением (лимфатические узлы, зародышевые цен-тры), а также с дополнительными сигналами как, растворимые цитокины, или в рамках клетка-клетка контактов, опосредуемых лиганд-рецептор взаимодейсвтиями. Эти условия как правило вы-полняются в живых вакцинах. При применении мертвых вакцин они должны быть созданы искусст-венно. Этот требует применения адъювантов, «dirty little secret» иммунологов. Адъюванты вызы-вают локальные воспалительные реакции и поддерживают этим самым эффективное процессиро-вание и транспорт вирусных антигенов во вторичные лимфатические органы.
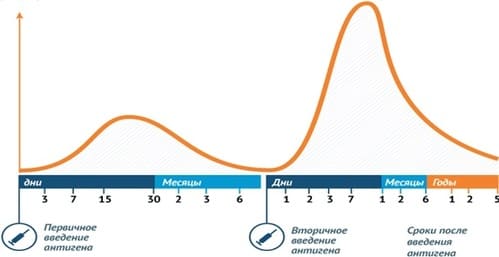
Важнейшим и эффективнейшим механизмом поддержания вирус-специфического иммунитета яв-ляется периодическая «реекспозия». Эти реинфекции обычно асимптоматичны или вызывают толь-ко легкие симптомы и действуют как естественные «Booster» иммунной системы. Также малой степени хронические или латентные инфекции, опосредующие постоянную или интермиттирующую стимуляцию В и Т клеток, могут принимать на себя эту Booster-функцию. Таким образом могут в частности живые вакцины даже без освежения или реекспозиции оставлять пожизненный иммуни-тет. Недавно проведенное исследование по иммунитету против оспы показало определяемый В- и Т-клеточный иммунитет вплоть до 75 лет после прививки, без дальнейшего экзогенного контакта с возбудителем.
В-клеточная память
Наивные (девственные) В-клетки после контакта с вирусным антигеном активируются и пролифери-руют по краям Т-клеточных зон селезенки или в периартериолярных лимфатических путях (PALS) лимфатических узлов. Активированные В-клетки затем или остаются в краевых (маргинальных) зо-нах и дифференцируются в краткоживущие плазматические клетки, или перемещаются в В-клеточные фолликулы и инициируют там с помощью вирус-специфических CD4+-Т-клеток реакцию зародышевого центра. Там они оптимизируют свои связывающие способности, осуществляют смену класса из IgM в IgG и, вместе с тем, дифференцируются в обладющие памятью В-клетки (рис. 1). Вероятно в зародышевом центре образуются и длительно -живущие плазматические клет-ки и затем оттуда перемещаются в костный мозг. Они являются имеющими решающее значение антетела-продуцирующими клетками и определяют уровень антивирусных сывороточных антител. В костном мозге имеются важнейшие факторы выживания, среди прочих контакт с клетками стро-мы. Важным фактором дифференцировки для длительно живущих плазматических клеток является транскрипционный фактор Aiolos.
Обладающие памятью В-клетки определяются в течение десятка лет после первой инфекции или прививки. Срок жизни плазматических клеток в костном мозге у человека однако не установлен. Вероятно необходима повторная дифференцировка обладающих памятью В-клеток в долгоживу-щие плазматические клетки, чтобы пул этих клеток поддерживать достаточно продолжительное время. Экспрессия функционального В-клеточная рецептора, а также экспрессия BAFF-рецептора имеют важное значение для выживания В-клеток. Обязателен ли повторный контакт с вирусным ан-тигеном, представляется довольно спорным. Возможно также что и антиген независимые воспалительные сигналы, например через Toll-like-рецептор (TLR) могут влиять на выживаемость обладающих памятью В-клеток.
Т-клеточная память
После вирусной инфекции различается три фазы реакции антивирусных Т-клеток (рис. 2). В фазе экспансии происходит сильная пролиферация Т-клеток, обладающих рецепторами вирусных анти-генов. Краткий контакт с антигеном в соответствующем контексте вполне достаточен, чтобы на уровне клетки вызвать «imprinting» программы дифференцировки , в которую наряду с пролифера-цией входят также и этапы дифференцировки. В конце фазы экспансии достигается максимальное количество и функции антивирусных эффекторных Т-клеток. Следующая фаза контракции регу-лируется лимитированным в результате элиминации вируса наличием антигенов и цитокинов, а также различными, индуцирующими смерть клеток, молекулами, такими как перфорин или CD95. При этом выживает лишь небольшое количество клеток, которые затем в конце острой иммунной реакции формируют пул клеток обладающих памятью. Фаза сохранения (поддержания) характе-ризуется медленной гомеостатической пролиферацией активированных Т-клеток, благодаря чему компенсируется потеря клеток связанная с их ограниченным сроком жизни. Для этой гоместатиче-ской пролиферации нет необходимости ни в антигене, ни в присутствии МНС-молекул. Важными являются цитокин IL-7 для выживания, и цитокин IL-15 для пролиферации обладающих памятью Т-клеток.
Не ясно, предполагает ли только одно присутствие вирус-специфических обладающих память Т-клеток способность к защитной иммунной реакции. Из-за наличия дифференцирующих маркеров можно различать «. Из эксперимен-тальной модели получены хорошие указания на то, что, прежде всего, «эффекторные-обладющие памятью Т-клетки», которые могут циркулировать и вне лимфатической ткани, также могут обеспе-чивать быстрый протективный Т-клеточный иммунитет. Эти клетки вероятно для поддержания своей высокой степени дифференцировки нуждаются в интермиттирующем контакте с антигеном.
Вакцина также должна индуцировать длительно живущие плазматические клетки и эффекторные-обладающие памятью Т-клетки. Чтобы продолжительное время поддерживать пул этих клеток, ко-торые могут опосредовать действенную вакцинальную защиту, вероятно имеют значения повтор-ные стимуляции клеток обладающих памятью персистирующими иммунизирующими антигенами, экзогенными реинфекциями или Booster-вакцинациями.
Вакцинация — это важно!
Вакцинация (активная иммунопрофилактика) — комплекс мероприятий, направленных на формирование противоинфекционного иммунитета с помощью введения в организм человека антигена (АГ) возбудителей инфекционных болезней. Вакцинация признана ВОЗ идеальной методикой профилактики заболеваний человека. Высокая эффективность, простота выполнения, возможность широкого охвата вакцинируемых лиц с целью массового предупреждения заболевания вывели активную иммунопрофилактику в большинстве стран мира в разряд государственных приоритетов. Комплекс мероприятий по вакцинации включает отбор лиц, подлежащих вакцинации, выбор вакционного препарата и определение схемы его использования, а также (при необходимости) контроль эффективности, купирование возможных патологических реакций и осложнений.
Вакцинные препараты и их использование:
- Препараты активной иммунопрофилактики
- Живые вакцины — аттенуированные штаммы возбудителей (вирусы и бактерии)
- Убитые вакцины — антигенный материал, изготовленный из убитых возбудителей инфекционных заболеваний
- Генноинженерные вакцины — антигенный материал возбудителей, полученный с использованием методов генной инженерии; содержит только высоко иммуногенные компоненты, способствующие формированию защитного иммунитета
- Химические вакцины — вакцины, полученные при химической обработке полного антигенного комплекса возбудителей
- Анатоксины — лишённые токсических свойств антигенные материалы токсинов возбудителей инфекционных заболеваний.
- Различные комбинации вакцин и анатоксинов в составе одного препарата (ассоциированные вакцины) используют для создания иммунитета одновременно против нескольких инфекций.
Введение вакцин в организм проводят:
- Парентерально (внутримышечно, подкожно, внутрикожно и накожно [скарификацией])
- Внутрь (per os)
- Аппликацией на слизистую оболочку носа.
- Большинство вакцин может быть использовано для экстренной постэкспозиционной профилактики инфекционных заболеваний (предупреждение заболевания у лиц, контактировавших с больным).
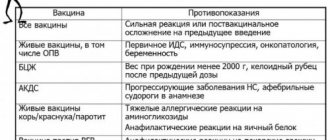
- На введение вакцины в организм развивается реакция. Она включает как формирование защитного иммунитета, так и ряд соматических проявлений, часто регистрируемых в поствакцинальном периоде
- Кратковременное повышение температуры тела до субферильных значений, непродолжительное недомогание, незначительная гиперемия в месте инъекции препарата; расценивают как возможную (условно нормальную) реакцию на вакцинацию
- Тяжёлые сосудистые, неврологические изменения, анафилактический шок (всегда рассматривают как патологию поствакцинального периода) -противопоказание для последующей вакцинации данным препаратом.
История Широчайшее распространение инфекционных заболеваний во все времена не только приводило к гибели многих миллионов людей, но и было основной причиной малой продолжительности жизни человека. С тех пор, как 219 лет назад Э. Дженнер сделал первые прививки от оспы, в мире не существует более эффективного способа предотвращать инфекционные болезни, чем профилактические прививки, иначе называемые вакцинацией (иммунизацией). Сразу после рождения человек соприкасается с огромным количеством микроорганизмов. Чтобы противостоять им, организм «включает» механизмы естественного иммунитета, который начинает формироваться еще в утробе матери и устанавливается в первые годы жизни. Часть микроорганизмов не могут преодолеть этот барьер и поэтому не опасны для здорового организма. Другая часть микроорганизмов не может быть остановлена этой преградой и, проникая в организм человека, вызывает заболевание и начинает битву с организмом. Исход этой схватки не всегда можно предугадать… Если организм все же окажется сильнее вируса или микроба, то болезнь будет подавлена, а в организме появится информация о способах борьбы с ними — специфический (приобретенный) иммунитет. Правда, в самой первой схватке организму могут быть нанесены серьезные повреждения — осложнения, иногда напоминающие о себе всю оставшуюся жизнь. При повторной встрече с вирусом приобретенный иммунитет уже будет иметь информацию о методах борьбы с ним и сможет без особых усилий будет защитить организм. Смысл вакцинации заключается в том, что в организм человека вводятся вакцины — ослабленные или убитые возбудители различных инфекций (или искусственно синтезированные белки, которые идентичны белкам возбудителя). Вся вакцинопрофилактика основана на существовании феномена иммунологической памяти. Благодаря ей удается искусственно формировать длительный, иногда пожизненный антиинфекционный иммунитет.Иммунологическая память- способность организма давать ускоренную иммунологическую реакцию на повторное введение антигена. После введения вакцины появляются защитные специфические антитела (иммуноглобулины). Они обнаруживаются не сразу, а только на 5-7 день, затем их количество быстро нарастает к 10-12 дню, и максимально — к 20-22 дню. Затем число специфических антител убывает и через несколько месяцев не обнаруживается совсем или обнаруживается в низких титрах. Но иммунологическая память сохраняется, ее носителями являются малые Т- и В-лимфоциты, специфически перестроенные при первичном ответе. Если возбудитель проникает вторично, то антитела появляются гораздо быстрее — уже через 1-2 дня — и в большем количестве, чем при первичном ответе.
Иммунологическая память
Некоторые вакцины создают иммунитет с первого раза, другие приходится вводить повторно. Так называемая ревакцинация — мероприятие, направленное на поддержание иммунитета, выработанного предыдущими прививками. Ослабленный возбудитель (получаемый из ослабленных или убитых микроорганизмов, продуктов их жизнедеятельности или из их антигенов, полученных генно-инженерным или химическим путём), попадая в тело человека, вызывает ответную реакцию организма для борьбы с вирусом. В результате этой борьбы организм вырабатывает антитела к данному вирусу, таким образом он получает опыт эффективного обезвреживания вируса (приобретенный иммунитет). Именно этот опыт будет впоследствии использоваться при встрече с аналогичным реальным возбудителем болезни — антитела остановят развитие заболевания в самом начале болезни или, в случае, если заражение все же произойдет, позволят организму справиться с вирусом без серьезных осложнений. Таким образом, вакцина является тренировочным испытанием организма для борьбы с определенным видом инфекции.
Схематичное изображение работы иммунитета
Таким образом, вакцины нацелены на естественную реакцию человека на заболевание для стимуляции иммунной системы таким образом, чтобы при встрече со специфическим патогеном в будущем иммунная система смогла «вспомнить его» и ответить соответствующей реакцией с купированием развития заболевания или снижением тяжести его проявления. Специфический иммунитет инициируется при вакцинации. Вакцины стимулируют иммунную систему в той же степени, что и сам инфекционный агент, и потенциально могут дать более эффективную защиту против определенных патогенов. Наиболее важно, что защита, обусловленная вакцинацией, помогает миновать развитие осложнений, связанных с течением подобного заболевания. Польза вакцинации намного превышает этот показатель при развитии заболеваний, предупреждаемых вакцинацией.
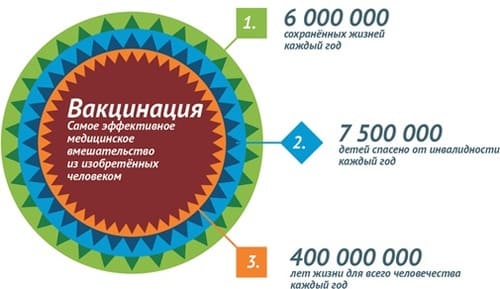
Достижения вакцинации Сегодня массовая вакцинация является фактором экономического роста в мировом масштабе. Благодаря развернутым по всему миру программам вакцинации ежегодно удается сохранить 6 млн жизней — детских жизней. 750 тысяч детей не становятся инвалидами. Вакцинация ежегодно дарит человечеству 400 млн дополнительных лет жизни. А каждые 10 лет сохранённой жизни обеспечивают 1% экономического роста. Вакцинация признана самым эффективным медицинским вмешательством из изобретенных человеком. Сравнимый результат дало только использование чистой питьевой воды.
Иммунопрофилактика значится первой в списке 10 величайших достижений здравоохранения XX века
Оспа Достижение: оспа — единственная инфекционная болезнь, полностью истребленная человечеством. Когда именно эта смертельная болезнь начала свое шествие по планете — точно неизвестно, но известно, что она прокатилась по Китаю в IV веке, а в середине VI века — поразила Корею. В 737 г. от оспы вымерло более 30 % населения Японии (уровень смертности в густонаселённых районах доходил до 70 %). В ХV веке Европа уже представляла собой сплошную оспенную больницу. В XVII-XVIII веках в Европе ежегодно болели оспой в среднем около 10 млн человек, из которых около 1,5 млн умирали. В ходе крупных эпидемий оспы летальность достигала 25-40%. В 1796 году английский врач Э. Дженнер решился на революционный по тем временам эксперимент: 14 мая в присутствии врачей и публики он снял оспу с руки молодой доярки, заразившейся коровьей оспой случайно, и привил её восьмилетнему мальчику. Оспа принялась, развилась только на двух привитых местах и протекла нормально. Затем 1 июля Дженнер привил мальчику натуральную человеческую оспу, которая у того, как у защищенного предохранительной прививкой, не принялась. С этого момента и начинается история вакцинации, а также уничтожения оспы на планете. Прививки коровьей оспы стали практиковаться во многих странах, а термин «вакцина» ввел Луи Пастер — от латинского vacca, «корова». Оспа держалась ещё почти двести лет после изобретения вакцинации. В XX веке вирус унёс жизни 300-500 миллионов человек. В конце 1960-х оспа поражала 10-15 млн непривитых людей. В 1958 году замминистра здравоохранения СССР В. М. Жданов выступает на XI сессии Всемирной ассамблеи здравоохранения с программой искоренения оспы во всем мире.. За выступлением последовала резолюция, принятая ассамблеей и положившая начало кампании по борьбе с оспой. В 1967 г. ВОЗ принимает решение об интенсификации искоренения натуральной оспы с помощью массовой вакцинации человечества. Последний случай заражения натуральной оспой естественным путём был описан в Сомали в 1977 г. Официально об искоренении оспы на планете было объявлено в 1980 г. на Ассамблее ВОЗ. Сегодня вирусы содержатся только в двух лабораториях: в России и США.
Бешенство Достижение: болезнь, которая была на 100% смертельной, удалось победить при помощи вакцины. В 1885 году Луи Пастером была разработана вакцина от бешенства — заболевания, которое в 100% случаев заканчивалось смертью больного и наводило ужас на людей. Дело доходило до демонстраций под окнами лаборатории Пастера с требованием прекратить эксперименты по изобретению «противоядья». Пастер долго не решался испробовать вакцину на людях, но помог случай. 6 июля 1885 года в его лабораторию привели 9-летнего мальчика, который был настолько искусан, что никто не верил в выздоровление. Метод Пастера был последней надеждой на спасение. Мальчик полностью выздоровел, что принесло Пастеру поистине мировую славу. Сегодня принцип вакцинации от этой болезни не очень отличается от того, который был использован в первом опыте прививки. Немедленное промывание раны и иммунизация, сделанная в течение нескольких часов после контакта с предположительно бешеным животным, могут предотвратить развитие бешенства и смерть. Ежегодно более 15 миллионов людей в мире получают постэкспозиционную вакцинацию для предотвращения развития бешенства; по оценкам, это позволяет ежегодно предотвращать сотни тысяч случаев смерти.
Туберкулез Достижение: ВОЗ приняла программу борьбы с туберкулезом. За период с 1990 по 2013 год смертность от туберкулеза снизилась на 45%. Роберт Кох сумел выделить бактерию, вызывающую туберкулёз, в 1882 году. Но только в 1921 году, когда в Институте Пастера была разработана живая бактериальная вакцина (БЦЖ), туберкулез перестал считаться смертельно опасным заболеванием. В наши дни вакцина БЦЖ является основным препаратом для специфической профилактики туберкулеза, признанным и используемым во всем мире. Попытки приготовления противотуберкулезной вакцины из других ослабленных штаммов или отдельных фракций микробных клеток пока не дали значимых практических результатов. Около 2 миллиардов людей, почти треть населения Земли, инфицированы бактериями туберкулеза. Риск того, что инфицированные люди заболеют туберкулезом на протяжении своей жизни, составляет 10%. Вакцинация против туберкулеза является неотъемлемой частью календарей многих стран (обязательна более чем в 60 странах мира, а официально рекомендована еще в 118). За период с 1990 по 2013 год смертность от туберкулеза снизилась на 45%. По оценкам, 37 миллионов человеческих жизней было спасено с 2000 по 2013 год благодаря профилактике и лечению туберкулеза.
Полиомиелит Достижение: пройдено 99% пути к ликвидации полиомиелита во всем мире. Было время, когда полиомиелита боялись во всем мире — как болезнь, поражающую внезапно и приводящую к пожизненному параличу, главным образом, среди детей. 12 апреля 1955 г. в США успешно завершилось крупномасштабное исследование, подтвердившее эффективность вакцины Джонаса Солка — первой вакцины против полиомиелита. Важность этого события трудно переоценить. В 1954 г. в США было зарегистрировано более 38 тыс. случаев полиомиелита, а спустя 10-летие применения вакцины Солка, в 1965 г., количество случаев полиомиелита в США составило всего 61. В 1988 году правительства создали Глобальную инициативу по ликвидации полиомиелита (ГИЛП), чтобы навсегда избавить человечество от этой болезни. В 1988 году, когда была создана ГИЛП, эта болезнь ежегодно вызывала паралич у более чем 350 000 человек. С тех пор число случаев заболевания полиомиелитом уменьшилось более чем на 99% (в 2013 году было зарегистрировано лишь 406 случаев). В действительности это самая крупномасштабная за всю историю мобилизация людей в мирное время. Сегодня имеется два вида вакцин для предотвращения полиомиелита — оральная полиовакцина (ОПВ) и инактивированная полиовакцина (ИПВ). ОПВ или оральную вакцину могут вводить все, даже добровольные помощники. В отличие от большинства болезней полиомиелит можно полностью ликвидировать. Существует три штамма дикого полиовируса, ни один из которых не может выживать в течение длительного периода времени вне организма человека. В 2014 году лишь три страны в мире (Афганистан, Нигерия и Пакистан) остаются эндемичными по полиомиелиту, в то время как в 1988 году число таких стран превышало 125. В настоящее время 80% населения планеты живет в сертифицированных на отсутствие полиомиелита регионах. Мир можно освободить от угрозы полиомиелита в случае всеобщей приверженности вакцинации — от родителей до государственных работников и от политических лидеров до международного сообщества.
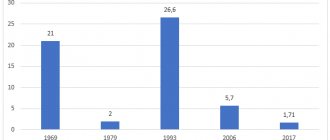
Дифтерия Достижение: в результате проводимой иммунопрофилактики заболеваемость дифтерией резко снизилась; во многих странах она была ликвидирована. Уже в первом веке нашей эры можно встретить упоминание о дифтерии, называемой тогда «петля удавленника» или «смертельная язва глотки». До начала XX века дифтерия ежегодно уносила тысячи детских жизней, а медицина была бессильна облегчить их страдания и спасти от тяжелой агонии. 26 декабря 1891 года Эмиль фон Беринг спас жизнь больному ребенку, сделав ему первую прививку от дифтерии. Успех опыта был впечатляющим, многие дети были спасены, но все же эта победа была лишь частичной, и сыворотка Беринга не стала надежным средством, спасавшим всех детей. И тут Берингу помог его коллега и друг Пауль Эрлих: он сумел наладить масштабное производство сыворотки, рассчитать правильные дозировки антитоксина и повысить эффективность вакцины. В 1894 году усовершенствованная сыворотка была успешно опробована на 220 больных детях. За спасение детей в 1901 году Берингу была присуждена первая Нобелевская премия по физиологии и медицине «за работу по сывороточной терапии, главным образом — за её применение при лечении дифтерии, что открыло новые пути в медицинской науке и дало в руки врачам победоносное оружие против болезни и смерти». Профилактическая сыворотка, которая употребляется теперь против дифтерии, была найдена доктором Гастоном Рамоном, работником Пастеровского института в Париже. В течение периода 1980-2000 гг. общее число зарегистрированных случаев дифтерии было снижено более чем на 90%. Введение в 1994 г. массовой иммунизации населения России против дифтерии с повторной ревакцинацией взрослых в 2003-2004 гг. позволило обеспечить достаточную специфическую защиту населения от этой инфекции. Это привело к снижению заболеваемости дифтерией в России с 26,8 в 1994 г. до 0,01 на 100 тыс. населения в 2009-2011 гг. Всемирной организацией здравоохранения вакцинация рекомендована для всех без исключения стран мира.
Вирус папилломы человека Достижения: были разработаны вакцины, которые позволяют предотвратить инфекцию онкогенными вирусами ВПЧ-16 и ВПЧ-18, вызывающими рак шейки матки. Еще в 1976 году была выдвинута гипотеза о взаимосвязи вирусов папилломы человека (ВПЧ) с раком шейки матки. В середине семидесятых ученый Харальд цур Хаузен обнаружил, что женщины, страдающие раком шейки матки, неизменно заражены ВПЧ. В то время многие специалисты полагали, что рак шейки матки вызывается вирусом простого герпеса, но Харальд цур Хаузен нашел в раковых клетках не вирусы герпеса, а вирусы папилломы, и предположил, что развитие рака происходит в результате заражения именно вирусом папилломы. Впоследствии ему и его коллегам удалось подтвердить эту гипотезу и установить, что большинство случаев рака шейки матки вызваны одним из двух типов этих вирусов: ВПЧ-16 и ВПЧ-18. Исследования Харальда цур Хаузена в области ВПЧ-инфекции легли в основу понимания механизмов канцерогенеза, индуцированного вирусом папилломы. Впоследствии были разработаны вакцины, которые способны предотвратить инфекцию вирусами ВПЧ-16 и ВПЧ-18. Это лечение позволит сократить объем хирургического вмешательства и в целом снизить угрозу, представляемую раком шейки матки. После проведенного полного курса вакцинации защитные антитела определяются у более чем 99% привитых. Современные математические модели показывают, что при охвате девочек 12-13 лет полным курсом первичной иммунизации (3 дозы) вакциной против папилломавирусной инфекции можно прогнозировать снижение рисков развития рака шейки матки на 63%, цервикальной интраэпителиальной неоплазии третьей степени тяжести (предрак) — на 51%, цитологических нарушений в возрастных когортах до 30 лет — на 27%. К концу 2013 года вакцина против вируса папилломы человека была введена в 55 странах.
Гепатиты Достижения: с 1982 года доступна вакцина против гепатита В. Эта вакцина эффективна в предотвращении инфекции и ее хронических последствий на 95% и является первой вакциной против одного из основных видов рака человека. Существует пять вирусов гепатита, определяемых как типы A, B, C, D и E. Типы B и C вызывают особое беспокойство, так как большинство людей, инфицированных этими вирусами, может не испытывать каких-либо симптомов на ранней стадии болезни и узнавать о том, что инфицированы, лишь тогда, когда инфекция становится хронической. Иногда это может быть через несколько десятилетий после инфицирования. Кроме того, эти два вируса являются основной причиной цирроза и рака печени, вызывая почти в 80% всех случаев смерть от рака печени. Первая вакцина против гепатита В стала доступной в Китае. Там приступили к использованию вакцины, приготовленной из плазмы крови, полученной от доноров из числа больных, которые имели продолжительную инфекцию вирусного гепатита В. В 1987 г. на смену плазменной вакцине пришло следующее поколение вакцины против вируса гепатита В, в которой использована технология генной модификации рекомбинантной ДНК в клетках дрожжевого микроорганизма. Её иногда называют генно-инженерной вакциной. Оба вида вакцин безопасны и высокоэффективны. Более 240 миллионов человек имеют хронические (длительные) инфекции печени. Около 780 000 человек ежегодно умирают от острых или хронических последствий гепатита В. После проведения полной серии вакцинации более чем у 95% детей грудного возраста, детей других возрастных групп и молодых людей появляются защитные уровни антител. Защита сохраняется на протяжении, по меньшей мере, 20 лет, а возможно — всю жизнь. Во многих странах, где обычно от 8% до 15% детей имели хроническую вирусную инфекцию гепатита В, вакцинация способствовала снижению показателей хронической инфекции среди иммунизированных детей до менее 1%.
Гемофильная инфекция Достижения: вакцинация гемофильной инфекции проводится в 189 странах, значительно сократив количество менингитов и случаев бактериемии, вызванных гемофильной инфекцией. Пока еще серьезной угрозой для жизни и здоровья остается гемофильная инфекция, вызывающая, по оценкам специалистов, около 3 млн случаев тяжелых заболеваний в мире и более 350 тыс. случаев летальных исходов в год. Почти все жертвы — дети в возрасте до пяти лет, при этом наиболее уязвимы к инфекции дети в возрасте от 4 до 18 месяцев. К концу 2013 года вакцина против Hib была введена в 189 странах. Современные ХИБ-вакцины очень эффективны. Заболеваемость всеми формами инфекции в развитых странах, где проводится плановая иммунизация, снизилась на 85-98%. Проводились многочисленные испытания полисахаридных вакцин в Европе и Северной Америке. В частности, клиническое испытание в Великобритании (1991-1993 гг.) показало снижение на 87% заболеваемости менингитом гемофильной этиологии. В Голландии при проведении аналогичного исследования было зафиксировано полное отсутствие случаев менингита гемофильной этиологии в течение 2-х лет после начала иммунизации.
Корь Достижение: за период с 2000 по 2013 год противокоревая вакцинация привела к снижению глобальной смертности от кори на 75%. Еще в середине 20-го века корь считалась «обязательной» болезнью, которой должен переболеть каждый ребенок. В середине 60-х годов в бывшем Советском Союзе, наконец, была изобретена эффективная прививка против кори. Одновременно свое открытие вакцины против кори сделал и американский ученый Джон Эндерс. Но до повсеместного использования вакцин корь продолжала уносить детские жизни. По оценкам, в 1980 году, до широкого распространения вакцинации, произошло 2,6 миллиона случаев смерти от кори. Корь является одной из основных причин смерти среди детей раннего возраста, даже несмотря на наличие безопасной вакцины. За период с 2000 по 2013 год противокоревая вакцинация привела к снижению глобальной смертности от кори на 75%. В 2000-2013 гг. вакцинация от кори предотвратила, по оценкам, 15,6 миллионов случаев смерти, сделав вакцину от кори одним из наиболее значимых достижений общественного здравоохранения. Планируется, что в 2015 г. смертность от кори удастся снизить на 95% (в 20 раз) по сравнению с 2000 годом, а к 2021 — полностью ликвидировать корь (а также краснуху), по меньшей мере, в пяти регионах ВОЗ.
Пневмококковая инфекция Достижения: массовая вакцинация более чем на 80% снижает частоту пневмококковых менингитов и тяжелых пневмоний у детей и более чем на треть — заболеваемость всеми пневмониями и отитами. Пневмококк был идентифицирован довольно давно — в 1881 г. Но вакцины стали разрабатывать только во второй половине XX в. Трудность создания таких вакцин заключалась (и заключается) в огромном количестве типов пневмококка. До широко распространенной иммунизации с использованием 7-валентной пневмококковой конъюгированной вакцины средняя годовая заболеваемость среди детей в возрасте младше 2-х лет составляла 44,4/100 000 в Европе и 167/100 000 в США. По прогнозам Всемирной организации здравоохранения, глобальное использование вакцинации от пневмококковой инфекции позволит к 2030 году предотвратить 5,4-7,7 миллионов детских смертей.
Коклюш Достижения: в результате широкомасштабной вакцинации, проведенной в 1950-1960 годы в промышленно развитых странах, произошло резкое снижение заболеваемости (более чем на 90%) и смертности от коклюша. Лишь в 1906 году учёные Жюль Берде и Октав Жангу, работавшие в институте Пастера в Брюсселе, выделили коклюшную палочку. Но и после этого у врачей не прибавилось средств для лечения коклюшной инфекции. Они появились только в годы Второй мировой войны. Первая коклюшная вакцина появилась в США в 1941 г., а первые комбинированные АКДС-вакцины были введены в практику вакцинации за рубежом в конце 40-х годов XX века. Наибольшее число заболеваний коклюшем приходится на возраст от 1 года до 5 лет. Заболеваемость коклюшем в прошлом была почти всеобщей и уступала первое место лишь кори. В 2008 г. около 82% всех детей грудного возраста в мире были привиты тремя дозами вакцины против коклюша. По оценкам ВОЗ, в 2008 году в результате вакцинации против коклюша было предотвращено около 687 000 случаев смерти. Основной целью вакцинации против коклюша является снижение риска появления тяжелых случаев инфекции среди младенцев. Приоритетом в мире является достижение охвата 90% среди младенцев тремя дозами вакцины высокого качества против коклюша, особенно там, где эта болезнь представляет серьезную угрозу здоровью младенцев и детей раннего возраста.
Краснуха Достижения: благодаря крупномасштабной вакцинации против краснухи, проведенной на протяжении последнего десятилетия, краснуха и синдром врождённой краснухи (СВК) во многих развитых и в некоторых развивающихся странах практически ликвидированы. В Американском регионе ВОЗ с 2009 года нет эндемических (передаваемых естественным путем) случаев инфицирования краснухой. Возбудитель краснухи в 1961 г. был почти одновременно выделен несколькими учеными: П. Д. Паркманом, Т. X. Уэллером и Ф. А. Невой. Но еще раньше, в 1941 г., австрийский исследователь Н. Грегг описал различные аномалии плода в связи с его внутриутробным заражением вирусом краснухи во время болезни беременной матери. С помощью профилактических прививок удается значительно сократить случаи гибели плода у беременных женщин и риск синдрома врожденной краснухи (СВК), который вызывает врожденные пороки развития. В России, начавшей массовую вакцинацию против краснухи только в 2002-2003 гг., достигнуты большие успехи: в 2012 г. заболеваемость упала до 0,67 на 100 тыс. Среди больных краснухой преобладали непривитые лица и лица с неизвестным прививочным анамнезом (их доля в 2012 г. составила 90,7%), так что сложились условия для внедрения программы элиминации краснухи и предотвращения синдрома врожденной краснухи (СВК).
Эпидемический паротит (свинка) Достижения: в странах, где проводится масштабная иммунизация против паротита, заболеваемость значительно снижается. Заболевание описывал еще Гиппократ, но только в 1934 году была доказана вирусная природа возбудителя. До 60-х годов ХХ века, когда стали доступны вакцины, паротит был широко распространенным заболеванием во всех частях света. В год заболевало от 100 до 1000 человек на 100 тыс. населения. Хотя болезнь протекает легко, она может быть опасна осложнениями — менингитами, нейросенсорной глухотой, орхитом (у мальчиков). К концу 2013 года вакцина против свинки была введена на общенациональном уровне в 120 странах. В 2006 г. в России был зарегистрирован самый низкий показатель заболеваемости эпидемическим паротитом за всю историю наблюдений — 1,64 на 100 тыс. населения. По сравнению с 1981 г. заболеваемость уменьшилась в 294 раза. Заболеваемость эпидемическим паротитом за последние пять лет неуклонно снижалась, что явилось следствием высокого уровня охвата детей вакцинацией (и особенно ревакцинацией) — с 72% в 1999 году до 96,5% в 2006 году. На конец 2013 года в нашей стране заболеваемость составила 0,2 на 100 тыс. человек.
Менингококковая инфекция Достижения: вакцинация позволяет предотвратить развитие такого смертельно опасного заболевания как менингококковый менингит. Самые высокие показатели этой болезни отмечаются в менингитном поясе в Африке к югу от Сахары, протянувшемся от Сенегала на западе до Эфиопии на востоке. До 2010 года и до проведения массовых кампаний вакцинации, согласно оценкам, 80-85% всех случаев заболевания в менингитном поясе были вызваныменингококком группы А.
При этом эпидемиипроисходили черезкаждые 7-14 лет. С тех пор доля серогруппы А резко снизилась. В декабре 2010 года новая конъюгированная вакцина против менингококка группы А была введена на всей территории Буркина-Фасо и в отдельных районах Мали и Нигера, где, в общей сложности, было привито 20 миллионов человек в возрасте 1-29 лет. Впоследствии, в 2011 году, в этих странах было зарегистрировано самое низкое за всю историю число подтвержденных случаев менингита А во время эпидемического сезона. Вакцинация проводится однократно, эффективность составляет около 90%, иммунитет формируется в среднем в течение 5 дней и сохраняется 3-5 лет.
Грипп Достижения: применение вакцинации против гриппа снижает уровень заболеваемости в 1,4-1,7 раза, способствует уменьшению тяжести заболевания, предупреждает развитие тяжелых осложнений и смертельных исходов. Грипп — в переводе с французского означает «схватывать». Впервые эпидемия болезни, напоминавшей грипп, была описана в 412 году до н.э. Гиппократом. Первая пандемия (глобальная эпидемия) гриппа, унесшая много человеческих жизней, была зафиксирована в 1580 году. И с тех пор эта болезнь продолжает шествовать по планете. Во время эпидемии знаменитой «испанки» в 1918 году было унесено 20-40 миллионов (или более) человеческих жизней. Вот уже свыше 60 лет имеются и используются безопасные и эффективные вакцины против этого заболевания. Состав вакцин меняется каждый год. Это делается для обеспечения максимальной защиты от «дикого» вируса гриппа. Иммунитет после введения вакцины формируется через 14 дней и сохраняется в течение всего сезона.
Столбняк Достижение: к концу 2013 года вакцина, предотвращающая столбняк матерей и новорожденных, была введена в 103 странах. В результате иммунизации было защищено, по оценкам, 82% новорождённых детей. Летальность при заболевании столбняком очень высока (выше только у бешенства и у легочной чумы). В регионах, где отсутствуют профилактические прививки и квалифицированная медпомощь, смертность — около 80%. Но эту инфекцию можно предотвращать профилактическими прививками. В 1923 году французский иммунолог Г. Рамон получил столбнячный анатоксин, который стал применяться для профилактики заболевания. Внедрение вакцинации против столбняка в США в 1940-х годах вызвало снижение общей частоты случаев заболевания с 0,4 на 100 000 населения в 1947 г. до 0,02 на 100 000 населения в конце 1990-х годов. В ходе двойного слепого контролируемого исследования, проводившегося в сельском регионе Колумбии, неонатальный столбняк не возникал у новорожденных, рожденных у матерей, получивших двукратные или трехкратные дозы вакцины. В то время как в невакцинированной контрольной группе новорожденных уровень смертности составил 78 случаев смерти на 1000 живорожденных. Эффективность и действенность столбнячных анатоксинов документально подтверждены. В большинстве клинических испытаний эффективность варьировалась от 80% до 100%. Сегодня столбняк матерей и новорожденных остается проблемой общественного здравоохранения в 25 странах, преимущественно в Африке и Азии, где уровень охвата вакцинацией низкий.
Холера Достижения: имеется два типа безопасных и эффективных оральных вакцин против холеры, которые успешно применяются для уязвимых групп населения, живущих в районах высокого риска. В 19-м веке холера распространилась из своего первоначального резервуара в дельте реки Ганг в Индии по всему миру. Шесть последовательных пандемий унесли жизни миллионов людей на всех континентах. Эта «болезнь немытых рук» долгое время ужасала людей и приводила к холерным бунтам, когда больные сжигали больницы, подозревая, что врачи их «травят». Сегодня холерой ежегодно заболевают 3-5 миллионов человек, и происходит 100 000-120 000 случаев смерти от этого заболевания . В настоящее время на рынке имеется два типа безопасных и эффективных оральных вакцин, которые способны предотвратить распространение эпидемий. Оба типа являются цельноклеточными убитыми вакцинами, одна из которых содержит рекомбинантную B-субъединицу. Обе вакцины обеспечивают устойчивую защиту на уровне более 50% в течение двух лет в эндемичных районах. Вакцины обоих типов прошли предварительную оценку ВОЗ и лицензированы более чем в 60 странах.
Список литературы: 1. Александрова В.А. Основы иммунной системы желудочно-кишечного тракта. Методическое пособие.-СПб.-2006.-43с. 2. Водейко Л.П. Эффективность применения антиоксидантов в комплексной терапии гриппа. Автореф.дисс….канд.мед.наук. СПб., 2000.- 22 с. 3. Гриневич В.Б. и др. Клинические аспекты диагностики и лечения дисбиоза кишечника в общетерапевтической практике (учебно-методическое пособие). СПб., 2003.- 37с. 4. Грипп птиц: происхождение инфекционных биокатастроф. /под ред. акад. В.И.Покровского. СПб., 2005.-269с. 5. Дешева Ю.А. Пути усовершенствования живой гриппозной вакцины и тактика ее применения при подготовке к пандемии. Автореф.дисс…доктора мед.наук. СПб. 2009.- 40 с. 6. Дондурей Е.А. Этиология и клинико-лабораторная характеристика острых вирусных инфекций с сочетанным поражением респираторного и желудочно-кишечного трактов у детей. Автореф.дисс….канд.мед.наук. СПб. 2007.-24с. 7. Дриневский В.П., Осидак Л.В., Гордеев В.И. и др. Стандартизированные принципы диагностики, лечения и экстренной профилактики гриппа и других острых респираторных инфекций у детей. СПб., 2004.-96с. 8. Зуев В.А. «Медленные вирусные инфекции человека и животных.» М.: Медицина. 1988. — 250с. 9. Ершов Ф. И., Киселев О.И. Интерфероны и их индукторы (от молекул до лекарств). М.: ГЭОТАР-Медиа. 2005.-356с. 10. Ершов Ф. И. Антивирусные препараты. Справочник (2-е издание). М.: ГЭОТАР-Медиа. 2006.-311с. 11. Исаков В.А., Коваленко А.Л., Туркин В.В., Аспель Ю.В. Применение новых иммунотропных и антиоксидантных средств в терапии гриппа и ОРЗ. Руководство для врачей. СПб-В.Новгород. 2000. — 74 с. 12. Колобухина Л.В., Меркулова Л.Н., Бурцева Е.И., Щелканов М.Ю. Осельтамивир (Tamiflu): возможность высокоэффективного лечения гриппа. //Рус.мед.журн. 2008.-Т.16.-С.69-73. 13. Лобзин Ю.В., Захаров В.И. Реабилитация и диспансеризация инфекционных больных. Гиппократ, СПб, 1994.-214 с. 14. Малеев В.В. Проблемы инфекционной патологии на современном этапе. //Эпидем. и инфекционные болезни.2006.-№4.-С.11-14. 15. https://diseases.academic.ru/202/ 16. https://ru.wikipedia.org/wiki/ 17. https://www.yaprivit.ru/vaccination/vaccination-achivement/
Что такое идеальный вакцинальный иммунитет?
Типичные гуманопатогенные вирусы развились в процессе длительной коэволюции совместно с их хозяином. Результат этого совместного развития представляется в оптимальном приспособлении друг к другу. Идеальное отношение вирус-хозяин определяется принципом «сбалансированной па-тогенности» : инфекция в идеальном случае вызывает столько повреждений, сколько необходимо для поддержания жизненного цикла возбудителя. Со стороны хозяина иммунная система является комплексным результатом постоянного взаимодейсвтия с множеством различных микробных воз-будителей. Каждый вирус в своем эволюционизирующем контексте сформировал несколько иные элементы иммунной системы, ограниченные по его защите. Образование специфических реакций памяти позволяет что заболевание предотвращается после повторной инфекции.
На основании этих представлений идеальный вакцинальный иммунитет должен как можно больше походить на таковой эволюционно оптимированный иммунитет после диких инфекций. Это скорее всего обеспечит, что иммунитет возникнет на своем месте, в разумном размере и при соответст-вующем взаимодейсвтвии Т и В-иммунных клеток. Идеально, если бы вакцина имитировала важ-ные параметры дикой инфекции, к которым относятся:
- входные ворота,
- типичная доза инокуляции,
- тропизм к клеткам,
- динамика репликации и
- способность к персистенции
Как показывают примеры вакцина против кори, краснухи, полио, ветряной оспы или гепатита В хо-рошая вакцина должна не обязательно проходит естественный путь инфекции, ни реплцироваться в хозяине. Это касается однако многих других вирусов не в одинаковом размере. Развитие вакцин против HIV, HCV, CMV, EBV, HSV, ротавирусов, RSV и других респираторных вирусов связано с существенно большими трудностями (табл. 1). Их вероятно можно разрещить при учете названных принципов. Пример развития вакцины против RSV иллюстрирует эту проблему.
Неправильно направленный иммунитет при вакцинации — пример RSV-lot100
В начале 1960-х годов была создана первая вакцина против RSV и протестирована на грудных и детях младшего возраста. Для этого вирус инактивировался формалином и добавлялся основан-ный на аллюминии адъювант и в двух или трех внутримышечных дозах с интервалом 1-3 месяца вакцина вводилась детям в возрасте от 1 до 7 лет. Вакцина была в состоянии не только обеспечить защиту от заболевания после RSV-дикой инфекции, но и индуцировала у вакцинированных детей даже чрезмерную патологическую реакцию на RSV-дикую инфекцию. Многие дети были госпитали-зированы с заболеваниями нижних дыхательных путей. В одном из исследований величина свя-занной с RSV госпитализации у привитых составляла ровно 80% по сравнению с 5% контрольной группы. Трагично, но два привитых ребенка умерли от RSV-инфекции.
Хорошая иммунная реакция на вакцину обычно определяется путем измерения антител. Большин-ство детей привитых RSV-lot100 дали сероконверсию после прививки с высокими титрами против RSV-F-протеина. Проблема вакцины заключалась таким образом не в отсутствии индукции иммуни-тета, но в индукции «неправильного» «фальшивого» иммунитета. Чтобы разбираться и избегать по-добных патологических иммунных реакций необходимо по возможности иметь четкое представление о роли специфических В- и Т-клеточных реакций при контроле за вирусными инфекциями и им-мунологически опосредуемой патологии. В частности, следует дать ответы на следующие вопросы:
- Какую роль играет В-клеточный vs. Т-клеточный иммунитет в защите от заболевания?
- Какую роль играют CD4+- vs. CD8+-T-клетки, какую роль выполняют Th1- vs. Th2-клетки?
- Какова роль локального vs. системного Т-клеточного иммунитета, вирсу-специфических IgA vs. IgG?
Ниже будут представлены некоторые из этих иммунологических аспектов. В конце концов для ка-ждого вируса они изучались индивидуально, так как каждое взаимодейсвтие вирус-хозяин отлича-ется друг от друга. Эти соображения лучше всего могут проиллюстрированы на конкретном приме-ре. Для этого и при дальнейшем изложении нам должна послужить RSV-инфекция.
Что делать, если у ребёнка возникла реакция на прививку?
В случае возникновения реакции родителям следует позвонить в то учреждение, в котором они сделали прививку, и рассказать об этом. В идеале медработники в течение первого-второго дня должны сами позвонить и уточнить, есть ли у ребёнка реакция на прививку. Но если звонка нет, родителям нужно позвонить самим, так как доктор в любом случае должен знать, как ребёнок перенёс вакцинацию.
Где бы ребёнку ни сделали прививку (по закону каждый из нас имеет право выбирать лечебное учреждение, где он будет вакцинироваться), он ни в коем случае не лишается бесплатной медицинской помощи. И если ребёнку необходима медицинская помощь, достаточно вызвать педиатра по месту жительства. Однако прежде чем вызывать «скорую» или педиатра на дом, рекомендуется позвонить и обсудить ситуацию с врачом, который делал прививку. Бывают случаи, когда вполне стандартная ситуация видится родителям как угрожающая жизни ребёнка. В этом случае врач успокоит родителей и даст необходимые рекомендации.
Как передают антитела антивирусный иммунитет?
Антитела — это растворимые вещества, выделяемые В-клетками. Они циркулируют в плазме и мо-гут с помощью трансцитоза попадать на поверхности слизистых. Плотные ткани не доступны для антител. Важнейшей антивирусной эффекторной функцией является экстрацеллюлярная нейтрали-зация (рис. 3). При этом особенно необходимые для вхождения в клетку поверхностные протеины вируса связаны и замаскированы, так что препятствуется инфекция целевой клетки. Связывание антител является предпосылкой для двух других эффекторных механизмов, комплемент опосредо-ванный виролиз, и Fc-опосредованный фагоцитоз вирусов. Если этого не происходит, то эффектив-ность антитела-опосредованного иммунитета ограничена. Хотя теоретически антитела могут связы-вать, в рамках вирусного созревания, встроенные в клеточные мембрану вирсуные протеины и че-рез зависимую от антител цитотоксичность (ADCC) опосредовать лизис клетки, однако значение этого механизма in vivo остается спорным. Также значение внутриклеточной нейтрализации вирусов антителами не установлено. Антитела всегда быстро появляются, могут распознавать свободные вирусы и препятствовать инфекции клеток. После однажды происшедшей инфекции клеток они да-лее остаются бездейственны и не могут обеспечить никакого стерилизируюбщего иммунитета.
Качество антивирусных реакций антител можно лучше всего понять проверив их способность к нейтрализации. В отличие от часто применяемого метода ELISA, который единственно определяет связывание антитела с вирусными протеинами (часто независимо от того, идет ли речь о поверх-ностных или внутренних протеинах), тест на нейтрализацию измеряет биологическую функцию ан-тител. Проверяется, действительно ли антитела способны воспрепятствовать инфекции клетки.
Характеристика вакцин
1.Классификация вакцин
2.Живые вакцины
3.Убитые вакцины
4.Комбинированные вакцины
1. По назначению вакцины делятся на профилактические и лечебные.
По характеру микроорганизмов, из которых они созданы, вакиины бывают:
• бактериальные;
• вирусные;
• риккетсиозные.
Существуют моно-
и
поливакцины —
приготовленные соответственно из одного или нескольких возбудителей.
По способу приготовления различают вакцины:
• живые;
• убитые;
• комбинированные.
Для повышения иммуногенности к вакцинам
иногда добавляют различного рода
адъюванты
(алюмо-калиевые квасцы, гидроксид или фосфат алюминия, масляную эмульсию), создающие депо антигенов или стимулирующие фагоцитоз и таким образом повышающие чужеродность антигена для реципиента.
2. Живые вакцины
содержат
живые аттенуированные штаммы возбудителей с резко сниженной вирулентностью
или
штаммы непатогенных для человека микроорганизмов, близкородственных возбудителю в антигенном отношении (дивергентные штаммы).
К ним относят и рекомбинантные
(генно-инженерные) вакцины, содержащие векторные штаммы непатогенных бактерий/вирусов (в них методами генной инженерии введены гены, ответственные за синтез протективных антигенов тех или иных возбудителей).
Примерами генно-инженерных вакцин могут служить вакцина против гепатита В — Энджерикс В и вакцина против коревой краснухи — Ре-комбивакс НВ.
Поскольку живые вакцины
содержат штаммы микроорганизмов-возбудителей с резко сниженной вирулентностью, то, по существу, они
воспроизводят в организме человека легко протекающую инфекцию,
но не инфекционную болезнь, в ходе которой формируются и активируются те же механизмы защиты, что и при развитии постинфекционного иммунитета.
В связи с этим живые вакцины, как правило, создают достаточно напряженный и длительный иммунитет.
С другой стороны, по этой же причине применение живых вакцин на фоне иммунодефицитных состояний (особенно у детей) может вызвать тяжелые инфекционные осложнения.
Например, заболевание, определяемое клиницистами как БЦЖит после введения вакцины БЦЖ.
Живые вакиины применяют для профилактики:
• туберкулеза;
• особо опасных инфекций (чумы, сибирской язвы, туляремии, бруцеллеза);
• гриппа, кори, бешенства (антирабическая);
• паротита, оспы, полиомиелита {вакцина Сейбина-Смородинцева-Чумакова);
• желтой лихорадки, коревой краснухи;
• Ку-лихорадки.
Между введениями живых вакцин рекомендован интервал не менее 1 мес, в противном случае возможны тяжелые побочные реакции, иммунный ответ может быть пониженным.
3. Убитые вакцины содержат убитые культуры возбудителей
(цельноклеточные, цельновирионные). Их готовят из микроорганизмов, инактивированных прогреванием (гретые), ультрафиолетовыми лучами,, химическими веществами (формалином — формоловые, фенолом — карболовые, спиртом — спиртовые и др.) в условиях, исключающих денатурацию антигенов.
Иммунногенность убитых вакцин ниже, чем у живых. Поэтому вызываемый ими иммунитет кратковременный и сравнительно менее напряженный. Убитые вакиины применяют для профилактики:
• коклюша, лептоспироза,
• брюшного тифа, паратифа А и В,
• холеры, клещевого энцефалита,
• полиомиелита {вакцина Солка),
гепатита А.
К убитым вакцинам
относят и
химические вакцины,
содержащие определенные химические компоненты возбудителей, обладающие иммуногенностью (субклеточные, субвирионные).
Поскольку они содержат только отдельные компоненты бактериальных клеток или вирионов, непосредственно обладающих иммуногенностью, то химические вакцины менее реактогенны и могут использоваться даже у детей дошкольного возраста.
Известны еще и антиидиотипические
вакцины, которые также относят к убитым вакцинам. Это антитела к тому или иному идиотипу антител человека (анти-антитела). Их активный центр аналогичен детерминантной группе антигена, вызвавшего образование соответствующего идиотипа.
4. К комбинированным вакцинам относят искусственные вакцины.
Они представляют собой препараты, состоящие из микробного антигенного компонента
(обычно выделенного и очищенного или искусственно синтезированного антигена возбудителя) и
синтетических полиионов
(полиакриловая кислота и др.) — мощных стимуляторов иммунного ответа.
Содержанием этих веществ они и отличаются от химических убитых вакцин. Первая такая отечественная вакцина — гриппозная полимер-субъединичная («Гриппол»),
разработанная в Институте иммунологии, уже внедрена в практику российского здравоохранения.
Для специфической профилактики инфекционных заболеваний, возбудители которых продуцируют экзотоксин, применяют анатоксины.
Анатоксин —
это экзотоксин, лишенный токсических свойств, но сохранивший антигенные свойства. В отличие от вакцин, при использовании которых у человека формируется
антимикробный
иммунитет, при введении анатоксинов формируется
антитоксический
иммунитет, так как они индуцируют синтез антитоксических антител —
антитоксинов.
В настоящее время применяются:
• дифтерийный;
• столбнячный;
• ботулинический;
• стафилококковый анатоксины;
• холероген-анатоксин.
Вакцины, содержащие антигены бактерий и анатоксины, называются ассоциированными. Примерами ассоциированных вакцинявляются:
— вакцина АКДС
(адсорбированная коклюшно-дифтерийно-столб-нячная вакцина), в которой коклюшный компонент представлен убитой коклюшной вакциной, а дифтерийный и столбнячный — соответствующими анатоксинами;
— вакцина ТАВТе,
содержащая О-антигены брюшнотифозных, паратифозных А- и В-бактерий и столбнячный анатоксин;
брюшнотифозная химическая вакцина
с секстаанатоксином (смесь анатоксинов клостридий ботулизма типов А, В, Е, клостридий столбняка, клостридий перфрингенс типа А и эдематиенс — 2 последних микроорганизма — наиболее частые возбудители газовой гангрены) и др.
В то же время АДС (дифтерийно-столбнячный анатоксин), часто используемый вместо АКДС при вакцинации детей, является просто комбинированным препаратом, а не ассоциированной вакциной, так как содержит только анатоксины.
1
.
По назначению
вакцины делятся на профилактические и лечебные.
По характеру микроорганизмов, из которых они созданы,
вакиины бывают:
• бактериальные;
• вирусные;
• риккетсиозные.
Существуют моно-
и
поливакцины —
приготовленные соответственно из одного или нескольких возбудителей.
По способу приготовления
различают вакцины:
• живые;
• убитые;
• комбинированные.
Для повышения иммуногенности к вакцинам
иногда добавляют различного рода
адъюванты
(алюмо-калиевые квасцы, гидроксид или фосфат алюминия, масляную эмульсию), создающие депо антигенов или стимулирующие фагоцитоз и таким образом повышающие чужеродность антигена для реципиента.
2.
Живые вакцины
содержат
живые аттенуированные штаммы возбудителей с резко сниженной вирулентностью
или
штаммы непатогенных для человека микроорганизмов, близкородственных возбудителю в антигенном отношении (дивергентные штаммы).
К ним относят и
рекомбинантные
(генно-инженерные) вакцины, содержащие векторные штаммы непатогенных бактерий/вирусов (в них методами генной инженерии введены гены, ответственные за синтез протективных антигенов тех или иных возбудителей). Примерами генно-инженерных вакцин могут служить вакцина против гепатита В — Энджерикс В и вакцина против коревой краснухи — Ре-комбивакс НВ.
Поскольку живые вакцины
содержат штаммы микроорганизмов-возбудителей с резко сниженной вирулентностью, то, по существу, они
воспроизводят в организме человека легко протекающую инфекцию,
но не инфекционную болезнь, в ходе которой формируются и активируются те же механизмы защиты, что и при развитии постинфекционного иммунитета.
В связи с этим живые вакцины, как правило, создают достаточно напряженный и длительный иммунитет.
С другой стороны, по этой же причине применение живых вакцин на фоне иммунодефицитных состояний (особенно у детей) может вызвать тяжелые инфекционные осложнения.
Например, заболевание, определяемое клиницистами как БЦЖит после введения вакцины БЦЖ.
Живые вакиины применяют для профилактики:
• туберкулеза;
• особо опасных инфекций (чумы, сибирской язвы, туляремии, бруцеллеза);
• гриппа, кори, бешенства (антирабическая);
• паротита, оспы, полиомиелита {вакцина Сейбина-Смородинцева-Чумакова);
• желтой лихорадки, коревой краснухи;
• Ку-лихорадки.
Между введениями живых вакцин рекомендован интервал не менее 1 мес, в противном случае возможны тяжелые побочные реакции, иммунный ответ может быть пониженным.
3.
Убитые вакцины
содержат убитые культуры возбудителей
(цельноклеточные, цельновирионные). Их готовят из микроорганизмов, инактивированных прогреванием (гретые), ультрафиолетовыми лучами,, химическими веществами (формалином — формоловые, фенолом — карболовые, спиртом — спиртовые и др.) в условиях, исключающих денатурацию антигенов. Иммунногенность убитых вакцин ниже, чем у живых.
Поэтому вызываемый ими иммунитет кратковременный и сравнительно менее напряженный. Убитые вакиины применяют для профилактики:
• коклюша, лептоспироза,
• брюшного тифа, паратифа А и В,
• холеры, клещевого энцефалита,
• полиомиелита {вакцина Солка),
гепатита А.
К убитым вакцинам
относят и
химические вакцины,
содержащие определенные химические компоненты возбудителей, обладающие иммуногенностью (субклеточные, субвирионные).
Поскольку они содержат только отдельные компоненты бактериальных клеток или вирионов, непосредственно обладающих иммуногенностью, то химические вакцины менее реактогенны и могут использоваться даже у детей дошкольного возраста. Известны еще и антиидиотипические
вакцины, которые также относят к убитым вакцинам. Это антитела к тому или иному идиотипу антител человека (анти-антитела). Их активный центр аналогичен детерминантной группе антигена, вызвавшего образование соответствующего идиотипа.
4.К комбинированным вакцинам
относят
искусственные вакцины.
Они представляют собой препараты, состоящие из микробного антигенного компонента
(обычно выделенного и очищенного или искусственно синтезированного антигена возбудителя) и
синтетических полиионов
(полиакриловая кислота и др.) — мощных стимуляторов иммунного ответа.
Содержанием этих веществ они и отличаются от химических убитых вакцин.
Антитело-опосредованный иммунитет-пример RSV-инфекции
Необходимы ли антитела?
У детей без антител (Х-связанная агаммаглобулинемия) не описывается никакого тяжелого течения RSV-инфекций. Также на мышиной модели животные с отсутствием В-клеток проявляли кинетику элиминации вируса сравнимую с таковой иммуно-компетентных животных. Как и у большинства вирусов, антитела при первичной инфекции RSV также не играют никакой роли. Интересно, что при вторичной инфекции лишенных В-клеток животных вирус очень быстро элиминировался. Это одна-ко часто связано с более тяжелым течением заболевания. Антитела таким образом не безусловно необходимы для защитного иммунитета против RSV. Очевидно, что необходим сбалансированный В- и Т-клеточный иммунитет, чтобы не только воспрепятствовать распространению вируса, но также и для предотвращения клинического заболевания. Однако корреляция между материнскими уров-нями нейтрализирующих RSV-антител и тяжестью детского заболевания после инфекциии была об-наружена не во всех исследованиях. Защита от RSV-заболевания антителами становится очевид-ней при профилактическом действии RSV-специфических антител таких как Respigam или Palivizu-mab. При регулярном приеме Palivizumab (нейтрализирующие IgG-антитела против RSV-поверхностного протеина) удалось снизить уровень связанных с RSV регоспитализаций недоно-шенных детей на 50% . Можно ли эти результаты улучшить путем оптимизации антител и их при-менения (доза и интервал), в настоящее время интенсивно изучается. Тот факт, что даже после ес-тественной RSV инфекции, несмотря на высокий уровень нейтрализирующих анттел, возможна RSV-реинфекция, в совокупности с ограниченной эффективностью материнских или трансфундиро-ванных антител, говорит скорее против того, что достаточно одних антител.
Почему антитела имеют ограниченную эффективность? Как было сказано выше, как только вирус инфицирует целевую клетку, антитела далее остаются бездейственны. Кроме того, RSV в результа-те клеточных фузий может распространяться от клетки к клетке, без необходимости экстрацеллю-лярной фазы. Являются IgA вероятно более эффективными, чем IgG, известно недостаточно. В мышиной модели однако интратрахеально вводимый RSV-специфический IgA оказался менее эф-фективным, чем IgG. Нет никаких указаний на то, что пациенты с дефицитом IgA чаще и тяжелее страдают от RSV-заболеваний.
Может ли быть индуцирован В-клеточный иммунитет в присутствии антител?
Это важный вопрос в отношении каждой вакцины, которая вводится в течение первых месяцев жизни, может ли она, даже в присутствии материнских антител (или в случаев RSV, даже при на-личии профилактически вводимых антител), вызывать адекватную реакцию памяти. В отношении этого имеются хорошие сведения полученные на мышиной модели о том, что присутствие мате-ринских антител препятствует тому, чтобы живая вакцина RSV в достаточном размере активирова-ла детские В-клетки. При реинфекции уже нет достаточного уровня нейтрализирующих антител способных быстро противостоять репликации вируса.
Как Т-клетки опосредуют антивирусный иммунитет?
Т-клетки — это лимфоциты, которые через высокоспециализированные рецепторы могут распозна-вать инфицированные целевые клетки. Все ядросодержащие клетки располагают энзиматическим аппаратом, который может расщеплять интрацеллярно синтезированные протеины на пептидные фрагменты. Эти фрагменты могут связываться с МНС-молекулой и транспортироваться на поверх-ность клетки.
Таким образом вирус-инфицирвоанная клетка представляет вирусные фрагменты Т-клеткам (рис. 4). Контакт Т-клеточных рецепторов с комплексом из МНС и вирусного пептида при-водит, в совокупности с ко-стимулирующиими сигналами, к активации Т-клеток. К чему относится клональная пролиферация , дифференцировка и активация антивирусных эффекторных механиз-мов. Т-клетки опосредуют антивирусные эффекторные функции через секрецию цитокинов, таких как интерферон- и тумор-некротизирующий фактор (TNF) или зависимую от контакта цитотоксич-ность (рис. 5). Названные цитокины могут или индуцировать рецепторопосредованные интрацел-лярные антивирусные эффекторные механизмы, или активировать другие эффекторные клетки, та-кие как макрофаги. CD4+ — T-клетки действуют в основном через цитокины, тогда как в основном CD8+-T-клетки проявляют и цитотоксическую функцию. Важным молекулярным механизмом при этом является перфорин-опорседуемая индукция клеточной смерти, CD95-опосредованный апоптоз играет вероятно в контроле за вирусной инфекцией меньшую роль. Т-клетки не могут таким обра-зом распознавать свободных вирусов, но способны через распознание и разрушение инфициро-ванных клеток создавать стеризирующий иммунитет.
Исследование антивирусных Т-клеток и их функций у человека, несмотря на значительный методи-ческий прогресс достигнутый за последние годы, еще не удовлетворительно. Хотя благодаря при-менения МНС-пептид-тетрамеров или ELISPOT-метода стало возможным вести подсчет антивирус-ных Т-клеток. Особенно в отношении вакцианльного иммунитета нет никаких хорошо поддающихся измерению параметров, которые бы указывали, в достаточной ли степени вакцина индуцировала Т-клеточный иммунитет, чтобы предохранить от клинического заболевания.
Вакцины. Определение, классификация. История развития методов вакцинации
Особенности получения вирусных вакцин
4.Вакцины растительного происхождения
4. Анатоксины. Технология получения анатоксинов.(в лекции №2 рассматривался)
Требования, предъявляемые к вакцинам.
Введение
Предотвращение распространения инфекций с помощью иммунизации, без сомнения, является одним из величайших достижений человечества в области медицины. В настоящее время вакцины ежегодно предотвращают до 3 млн. смертей. За 20 столетие средняя продолжительность жизни людей увеличилась примерно на 30 лет, что в немалой степени обусловлено массовой вакцинацией.
Иммунопрофилактика – это использование иммунологических закономерностей для создания искусственного приобретенного иммунитета (активного или пассивного).
Для иммунопрофилактики используют:
1.антигенные препараты (вакцины, анатоксины), при введении которых у человека и животных формируется искусственный активный иммунитет;
2. антительные препараты (иммунные сыворотки), с помощью которых создается искусственный пассивный иммунитет
Вакцины. Современная классификация вакцинных препаратов.
Вакцины – это биопрепараты, способствующие созданию активного иммунитета в организме привитых людей или животных.
Вакцины получают из самих патогенных микроорганизмов и продуктов их жизнедеятельности (токсинов).
Вакцины вводят с профилактической (и реже с лечебной) целью.
Первую вакцину получил Э. Дженнер в конце XVIII в. из содержимого оспенных капсул телят (vacca — корова). Позднее вакцину готовили на КЭ. Оспа ликвидирована на всем земном шаре.
Учение о вакцинах развил Л. Пастер. Он предложил аттенизацию возбудителей инфекционных болезней под влиянием изменений внешних условий.
Вакцины по способу приготовления различают:
1. Живые вакцины – ослабленные или наследственно измененные возбудители заболеваний. Готовятся из авирулентных штаммов возбудителя. По существу они воспроизводят в организме человека легко протекающую инфекцию, но не инфекционную болезнь, в ходе которой формируются и активируются те же механизмы защиты, что и при развитии инфекционного иммунитета.
Они создают напряженный и длительный иммунитет.
Иммуногенными свойствами обладают не только живые, но и убитые вакцины, и даже отдельные антигены.
2. Убитые вакцины – полученные из убитых различными способами возбудителей заболеваний. Их готовят из микроорганизмов, инактивированных прогреванием, УФ-лучами, химическими веществами в условиях, исключающих денатурацию антигенов. Убитые вакцины бывают: гретые, феноловые, формалиновые, спиртовые, ацетоновые, УФО, УЗ и т.д.
Анатоксины – (токсины) – это антигенные препараты, полученные из экзотоксинов микробной клетки, обработанные формалином и действием высокой температуры С0. При этом анатоксин лишен токсичности исходного экзотоксина, но сохраняет его антигенные свойства. При введение анатоксинов формируется антитоксический иммунитет, так как они индуцируют синтез антитоксических антител – антитоксинов.
Химические вакцины – представляющие собой различные, извлекаемые химическим путем компоненты микробной клетки. Содержат химически чистые антигены возбудителей. Обладают слабой иммуногенностью.
5. Генно-инженерные вакцины.
Разрабатываются в вирусологии, при этом создаются гибридные вакцинные штаммы. В геном известного вакцинного штамма вводятся гены, отвечающие за его главные антигенные маркеры.
6. Комбинированные вакцины. Представляют собой препараты, состоящие из микробного антигенного компонента и синтетических полиионов – мощных стимуляторов иммунного ответа.
Ассоциированные вакцины. Представляют собой комплекс убитой вакцины и анатоксина.
Здесь уместно вспомнить антигентное строение микробной клетки.
Т-клетками опосредуемый иммунитет — пример RSV-инфекции
Необходим ли Т-клеточный иммунитет?
Дети с отсутствием Т-клеточного иммунитета чрезвычайно чувствительны к протрагированным RSV-инфекциям. Пациенты с тяжелым комбинированным иммунодефектом (SCID) не в состоянии элиминировать вирус. Также на мышиной модели животные без Т-клеток становились хронически-ми носителями вируса. Селективные деплеционные эксперименты показывают, что CD4+ и CD8+-T-клетки каждые частично могут компенсировать друг друга, причем CD8+-T-клетки определенно важнее. Несмотря на персистенцию вируса поразительным образом возникает лишь умеренное за-болевание — у пациентов с SCID часто только что начатая Т-клеточная реконституция после транс-плантации костного мозга приводит к тяжелому клиническому заболеванию. Т-клеточно опосредуе-мая элиминация вируса сопровождается Т-клеточно индуцированной иммунной патологией (рис. 6). В общем Т-клеточный иммунитет таким образом необходим для контроля первичной инфекции — для контроля за вторичной инфекцией вероятно чаще всего достаточно опосредуемого антителами иммунитета.
Достаточен ли Т-клеточный иммунитет?
Для ответа на этот вопрос существуют только данные полученные в экспериментах на животных. В мышиной модели мыши с дефицитом В-клеток полностью защищены от реинфекции. Кроме того, переливание RSV-специфических, обладающих памятью Т-клеток, наивным животным реципиен-там может прерывать репликацию RSV. RSV-специфические Т-клетки могут, по меньшей мере, на животной модели также в присутствие В-клеток осуществлять антивирусную защиту. Также в этих экспериментах стала понятной дуальная роль Т-клеток при RSV-инфекции: иммунопатологически опосредованное заболевание является ценой контроля за вирусом с помощью переноса специфи-ческих CD8+-T-клеток. В мышиной модели оба процесса опосредуются одинаковыми эффекторны-ми молекулами интерферон- — это также затрудняет и на молекулярном уровне контролировать па-тогенные эффекты Т-клеток, без того чтобы при этом не нарушать элиминацию вируса.
Можно ли индуцировать Т-клеточный иммунитет даже при наличии антител?
Также и поэтому вопросу существует лишь ограниченное количество данных полученных на эспе-риментальной модели. Они указывают на то, что в отличие от памяти В-клеток, память RSV-специфические -Т-клеток может быть индуцирована даже тогда, когда вакцинация проводится в присутствие трансфундированных RSV-специфических антител. Достаточен ли этот Т-клеточный иммунитет, чтобы обеспечить длительную защиту от RSV-заболевания, также не известно, как и то, могут ли эти знания быть перенесены на человека.
В общем очевидно, что Т-клетки могут вносить существенную лепту в антивирусный иммунитет. Важной целью остается с помощью вакцинации индуцировать не только антитела, но солидную память Т-клеток. Так как контроль за вирусом может осуществляться Т-клетками с проявлением иммунопатологии, то очень важно создать сбалансированный В- и Т-клеточный иммунитет (табл. 1). К сожалению, в настоящее время еще нет никаких надежных методов измерения, которые бы по-зволили квантифицировать защитные вирус-специфические Т-клеточные реакции. Антитела должны поэтому и далее в первую очередь служить в качестве суррогоатных маркеров индукции антивирусного иммунитета вакцинации.
RSV-lot100 — иммунологические разъяснения
На основании этих результатов стал понятней неправильно соориентированный иммунитет вызы-ваемый RSV-lot100. У детей вакцинированых этой вакциной даже появлялись высокие титры анти-тел против RSV-F-протеина. Эти, определяемые с помощью ELISA, антитела проявляли однако только незначительную активность в тесте нейтрализации. Вероятно, инактивация формалином особенно изменила эпитопы поверхностных протеинов DSV, против которых должны были быть ин-дуцированы защитные нейтрализирующие антитела. Возможно, имело значение и то, что вакцина не вызывала никакого локального ассоциированного с мукозой иммунитета. Так как убитая вакцина в связи с отсутствием репликации также не могла вызывать никакой хорошей реакции CD8+-T-клеток, то вирус элиминировался не достаточно быстро и мог далее распространяться в нижнем дыхательном тракте этих детей. Кроме того, вакцина вероятно индуцировала Th2-иммунную реак-цию, которая при контакте с RSV привела к реактивации CD4+-T-клеток с повышенной локальной выработкой IL-4, IL-5 и IL-10. Эти цитокины вызвали приток эозинофильных гранулоцитов с секреци-ей их медиаторов с отсюда развившимся воспалением и бронхоконстрикцией. И наконец, образо-вание и отложения иммунных комплексов над активацией комплекмента способствовали пульмо-нальной патологии. Похожая иммуннокомплексная реакция отмечалась также у детей с атипичным течением кори после вакцинации раннее применявшейся формалин-инактивированной вакциной против кори. Этот момент иллюстрирует тот факт, что не только Т-клетки, но также и антитела могут вызывать патологические иммунные реакции (табл. 2).
Аттенюировнаная живая вакцина как идеальная вакцина?
Цель индуцировать сбалансированный иммунитет против RSV или других вирусов, вероятнее ско-рее всего будет достигнута путем локальной вакцинации аттенюированной живой вакциной. Пре-имуществами является физиологический путь иммунизации с активацией локального и системного иммунитетов, а также оптимальный баланс между В-клеточным и Т-клеточным иммунитетами.
Трудность создания такой вакцины состоит в трудности подбора правильной степени аттениюиро-вания. Если аттенюировать слишком сильно не будет достигнуто никакой достаточной защиты. При слишком слабой аттенюации следует рассчитывать на типичные для инфекции побочные действия, как например, при RSV перекрытие дыхательных путей с отказом от питья или нарушениями сна. Также и редкие инциденты, как например, частота внезапной детской смерти должны тщательно анализироваться в исследованиях вакцин, как это показал опыт повышенной частоты инвагинаций после вакцинации локально вводимой живой ротавирусной вакциной. В актуальной разработке вак-цины против RSV вопрос правильной аттениюации и далее остается главной проблемой, даже если между тем стало возможным манипулировать геномом RSV и вполне целенаправленно вызывать аттениюирующие мутации . Целый ряд многообещающих кандидатных вакцин требуют еще дли-тельного времени экспериментальных работ перед применением их у взрослых, детей и наконец до опробирования на серонегативных детях грудного возраста (рис. 7). До сих пор, однако, ни один из вирусных изолятов не показывает правильный размер аттенюации. Даже если аттенюиро-ванные живые вакцины с иммунологической точки зрения представляются идеальной стратегией вакцинации, тем не менее на практике еще требуется решить многочисленные проблемы.