В каком году и кто провел первую вакцинацию в мире
В 1796 году английский врач Э. Дженнер обратил внимание на то, что фермеры, которые работают с коровами, в случае заражения болеют ненатуральной оспой. Данную теорию необходимо было проверить.
Решившись на проведение революционного на то время эксперимента, врач ввёл коровью оспу мальчику, доказав при этом, что у того выработался иммунитет к натуральному заболеванию.
Были совершены попытки заразить парня оспой, но все они остались безуспешными.
Так появилась вакцинация. Данный термин стал использоваться немного позднее. Английский доктор Э. Дженнер сделал революционный толчок в медицине, но лишь спустя столетие, был предпринят научный подход к вакцинации.
В 1881 году Луи Пастер провёл публичный опыт на животных с целью доказать правильность своего открытия. Десятки овец и коров были заражены сибирской язвой, половине из них ввели вакцину. По истечении суток невакцинированные животные погибли от болезни, а другие остались живы. Данному опыту стали свидетелями множество людей, что стало одним из триумфов учёного.
Из истории вакцинации: первые опыты прививок
Еще в древние времена врачи заметили, что люди, однажды перенесшие оспу, повторно ей не заболевают. В связи с этим пониманием медики разных стран начали практиковать методики первых «примитивных» прививок.
Например, в Древнем Китае иммунную реакцию на оспу вырабатывали с помощью оспенных биофрагментов, которые вкладывали в ноздри пациента. Человек заболевал в легкой форме, а взамен получал пожизненную защиту от заболевания.
Отечественные медики начали практиковать похожий метод в начале 18 века. Подобная практика предполагала втирание в кожу пациента содержимого, добытого из оспенных пузырей зараженных людей. Интересно знать, что одной из первых на эксперимент решилась Екатерина ІІ. Великая российская императрица также позволила привиться своему сыну Петру.
1976г. в истории вакцинации стал переломным. Английский ученый Э. Дженнер призвал общество к массовой вакцинации. В ходе выступления врач аргументировал: фермеры, контактирующие с коровами, болеющими оспой, не заражаются от людей. Так началась новая история прививок.
Ученый сделал то, на что до него никто не решался. Он привил ребенку коровью оспу, и в будущем его пациент стал неуязвимым к заболеванию. Научное обоснование действенности иммунопрофилактики появилось лишь спустя сто лет, но первые успешные попытки, пусть и не трактованные, с точки зрения официальной медицины, спасли много жизней.
Кто создал вакцину от холеры
В 1880 году Луи Пастер нашёл способ защиты от заразных заболеваний путём введения ослабленных возбудителей.
Он стал первым, кто смог доказать, что инфекционные заболевания возникают в результате проникновения в организм микробов из внешней среды.
Луи Пастер работал с вызывающими куриную холеру бактериями. В его препаратах была их большая концентрация, и при введении птицам они гибли в течение первых суток.
Однажды по ошибке, проводя свои эксперименты, Луи Пастер использовал инъекцию с бактериями недельной давности, что спровоцировало заболевание у кур, но течение холеры проходило в лёгкой форме, после чего они не погибли и выздоровели.
Учёный посчитал, что введённая им вакцина была испорчена и изготовил новую, после чего ввёл подопытным. Дальнейшее наблюдение за ними не привело к привычному результату. Подобный эксперимент дал понять, что процесс инфицирования кур ослабленными бактериями поспособствовал выработке у них защитной реакции и предотвратило развитие заболевания.
В наше время широко применяются следующие вакцины против холеры:
- WC/rBS. Данная вакцина способствует оказанию 90% защиты от холеры независимо от возрастной категории на протяжении 6 месяцев с момента использовать двух дозировок с недельным перерывом.
- WC/rBS модифицированная. В её содержании не имеется рекомбинантной В-субъединицы. Использовать вакцину необходимо в 2 дозировки с 7-дневным перерывом.
- CVD 103-HgR. Однократное введение дозы обеспечивает сильную защиту от холеры. Спустя 3 месяца она составила 65%.
Первые рабочие вакцины были изобретены в конце 1800 годов и стали широко использоваться среди населения. Стоимость проведения вакцинации против холеры в разных странах варьировала от 0,1 до 4 долларов.
От каких пандемий спасают прививки сегодня
В наши дни медицина располагает сотней вакцин против разных заболеваний. Коклюш, дифтерия, столбняк краснуха и другие инфекции благодаря трудам ученых уже не представляют серьезной опасности.
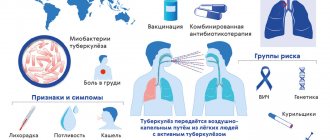
Туберкулез
Против туберкулеза делают прививку БЦЖ. Вакцинация уберегает детей от заражения, но, даже если ребенок инфицируется, заболевание протекает в легкой форме. Вводят препарат согласно Национальному календарю профилактических прививок.
Вакцину создали французские ученые Герен и Кальмет в 1919г., которые получили за свои труды Нобелевскую премию. Однако первый препарат имел погрешности — в жидком виде вакцина быстро теряла свойства. Впоследствии ее доработали советские ученые. Им удалось создать сухую смесь, которую растворяют, перед тем как ввести.
Гепатит
Основная цель иммунизации — предупредить вирусное инфицирование хроническим гепатитом В и тяжелые осложнения, включая цирроз печени и развитие онкологии.
Инфекция имеет широкую географию. По данным ВОЗ, на сегодня в мире инфицировано более 2 миллиардов человек. 360 миллионов из этого числа являются хроническими носителями гепатита.
В календарь профилактических прививок вакцина внесена в 1991г. для детей (для взрослых — в 1995г.).
Коклюш, столбняк, дифтерия
АКДС делается всем детям в России. Кроме коклюша, она используется для предупреждения столбняка и дифтерии. Препарат имеет импортные аналоги, которые рассчитаны на выработку иммунитета к большему количеству заболеваний.
Вакцина от коклюша создана Борде и Жангу в 1912г. Ученые изобрели препарат на основе бактерий, уничтоженных с помощью высоких температур.
Пневмококковая инфекция
В Российской Федерации прививка обязательна, начиная с 2014г. С ее помощью общество выработало массовый иммунитет к болезням, возбудителем которых является бактерия пневмококка.
Наука идентифицировала возбудитель в 1881г. Свое название инфекция получила в 1886г. Работы по созданию вакцины начались в 1911г., но первая успешная прививка была инъецирована лишь спустя полвека, в 1960г.
Краснуха
Препарат готовится на основе штамма вируса Wistar RA 27/3. Вакцина выращивается в лаборатории на основе диплоидных клеток человека. Организм, получающий препарат, производит антитела IgG. Вакцина против краснухи обеспечивает защиту на 16 лет и более.
Прежде чем ученые разработали прививку, от болезни погибало около 2,6 миллиона человек ежегодно.
Возбудитель выявлен в период 1961-1962гг. Над этим одновременно трудились ученые Нева, Паркман и Уэллер. Прототипы вакцины появились в начале 70-х гг.
Корь
Первую комбинированную вакцину от кори создали в 1971г. В 2005г. в препарат добавили компонент, благодаря которому вакцина сегодня работает, как «4 в 1»: против кори, эпидемического паротита, оспы, краснухи.
В график вакцинации прививка от кори вошла в 1994г. До момента, пока не началась массовая иммунизация, заболеваемость в мире носила глобальный масштаб: почти каждый человек переносил болезнь.
Гемофильная инфекция
Акт-ХИБ — вакцина, созданная учеными во Франции. Сегодня основным поставщиков препарата является Бельгия, выпускающая аналог предыдущего варианта. В России иммунизация проводится не так давно.
От гемофильной инфекции важно прививать детей до года. Это опасное заболевание, которое протекает с симптомами обычного ОРЗ, но имеет куда серьезней осложнения: гнойные воспалительные процессы в жировой клетчатке лица, артрит, сепсис и др.
Коронавирус
В 2021 году история развития прививок обновилась — база пополнилась препаратами, применяемыми для профилактики коронавирусной инфекции.
Более 20 видов прививок от коронавируса разработали российские ученые. Большинство препаратов сегодня находится на стадии клинических испытаний. Среди прочих вакцин определились два лидера — «ЭпиВакКорона» и «Спутник V». Эти препараты успешно прошли проверку. Их уже применяют для массовой иммунизации народонаселения в РФ.
«Спутник V» эффективна в 91,4 процента случаев. «ЭпиВакКорона» признана более безопасной для пациентов в возрасте старше 60 лет, поскольку препарат не содержит вирусных частиц в составе и соответственно не провоцирует побочные реакции.
Кто изобрел вакцину от бешенства
Вакцина от бешенства была изобретена в 1885 году французским химиком и биологом Луи Пастером. Эта болезнь на то время в 100% случаев заканчивалась смертью. После изобретения вакцины учёный длительное время не решался проверить её действие на себе, и когда собрался это сделать к нему привели девятилетнего мальчика полностью искусанного собакой. У него не оставалось шансов выжить. В выздоровление ребёнка никто не верил, но после вакцинации на глазах у множества людей и прессы больной выздоровел, что и принесло учёному мировую славу.
Вклады других ученых докторов
В 1919г. ученые из Франции впервые продемонстрировали препарат, который использовали в качестве вакцины против туберкулеза. По завершении испытаний, спустя пять лет, вакцина получила массовое распространение. В Советском Союзе иностранное лекарство существенно сократило случаи заболеваемости и применялось для профилактики туберкулеза у населения, начиная с первых дней жизни младенцев.
На переломе XIX века в России и Европе бушевала беспощадная холера. Всего за год эпидемии болезнь унесла жизни 300 тысяч человек. Благодаря нашему соотечественнику Владимиру Хавкину, известному как последователь Пастера, общество справилось с общей бедой. Ученый разработал действенную вакцину, которую отважно испытал на себе, а после приобщил к опытам добровольцев. Результат подтвердил ожидания: эпидемичная и смертельно опасная холера отступила.
История создания прививок на этом не прекратилась. Позднее ученые разработали вакцины от чумы, кори и других смертоносных болезней.
Создатель прививки от полиомиелита

Проведение первой вакцинации против полиомиелита случилось 23 февраля 1954 года. До её появления приблизительно 40% больных калечил паралич, а 10% умирали от дыхательной недостаточности. Для спасения жизни людей использовали камеры, где совершалась перемена давления воздуха. В таких условиях больные доживали остаток дней.
Первая вакцина от полиомиелита была создана американским вирусологом Джонасом Солком, но он изначально не был заинтересован полиомиелитом. После обучения на врача ученый понял, что хочет стать микробиологом. Во время войны Джонас Солк принимал участие в разработке вакцины против гриппа и смог открыть новый штамм.
В проведении полномасштабного исследования ему помог Национальный фонд борьбы с детским параличом. На финансовую поддержку с их стороны, специалисты смогли разводить вирусы в клетках почек обезьян и производить их очистку с использованием антибиотиков.
В 1952 году Джонас Солк проверил вакцину на себе и своих близких, снимая весь процесс на плёнку. Позже отснятый материал будут использовать в качестве успокоительного средства для детей, которые будут проходить вакцинацию от полиомиелита. Процедура прошла успешно и не вызвала проявления аллергических реакций.
23 февраля 1954 года Джонасом Солком и несколькими врачами была проведена вакцинация неизвестным средством 5 тысяч школьников в Питтсбурге. Собранные анализы показали наличие антител, и уже 26 апреля чиновники здравоохранения разрешили проводить вакцинацию более миллиону детей.
Статистические данные о вакцинации и основные даты из истории ее развития
Согласно официальной статистике, можно сделать следующие выводы об эффективности вакцинации:
- после трех лет игнорирования иммунизации против полиомиелита в Чечне вспыхнула эпидемия, которую удалось подавить массовыми профилактическими мероприятиями (прививки) всего за несколько месяцев;
- в странах третьего мира, где нет средств для проведения плановой вакцинопрофилактики от столбняка, смертность составляет до 200 тыс. человек ежегодно, среди которых большая половина – дети и роженицы;
- корь имеет 100% заразность, поэтому очень быстро распространяется среди непривитого населения;
- цивилизованным странам удалось полностью избавиться от проблемы холеры, сибирской язвы, дифтерии и полиомиелита.
Главными датами в исторической справке вакцинации являются:
- 1769 год – первая иммунизация Дженнера против оспы;
- 1885 год – прививка от бешенства, впервые проведенная Пастером;
- 1891 год – успешное серолечение дифтерии в исполнении Беринга;
- 1913 год – Беринг представляет первую очищенную вакцину от дифтерии;
- 1921 год – начало вакцинопрофилактики туберкулеза;
- 1936 год – иммунизация от столбняка и гриппа;
- 1939 год – изобретение эффективной вакцины против клещевого энцефалита;
- 1953 год – старт испытания противополиомиелитной вакцины (инактивированная форма);
- 1956 год – выход на рынок полиомиелитной живой вакцины для перорального введения;
- 1980 год – ВОЗ объявила о полной ликвидации оспы в мире;
- 1984 год – становится общедоступным препарат от ветряной оспы;
- 1986 год – в общем доступе появился иммунной раствор от гепатита В;
- 1992 год – вакцинация от гепатита А;
- 1994 год – ввод в графики вакцинации первой ацеллюлярной вакцины АКДС;
- 1999 год – разработка вакцины против менингококковой инфекции;
- 2000 год – появление препарата от возбудителя пневмонии.
Несмотря на все положительные стороны иммунизации, этот процесс имеет много противников, которые называют себя антипрививочниками. Случаи отказов родителей вакцинировать своих детей со временем учащаются, что несложно объяснить спекуляцией вокруг прививок и дезинформацией населения об их побочных эффектах. Непривитые дети являются беззащитными перед вирусами и легко расстраивают коллективный иммунитет, запуская механизм возникновения эпидемий.
Кто придумал средство для профилактики туберкулеза
БЦЖ представляет собой вакцину против туберкулёза. Её создателем является два французских учёных: Герен и Кальметт.
Открытие состоялось в 1923 году, но распространение данного средства произошло только по истечении нескольких лет.
В составе вакцины имеется штамм коровьей туберкулёзной бациллы, выращенной в искусственной среде.
Она вызывает болезнь слабой степени для того, чтобы у человека выработался к ней иммунитет.
Перспективы развития Вакцинации
В общем Вакцинация приносит огромную пользу обществу с самых разных сторон. По оценкам ВОЗ на сегодняшний день от болезней в год умирает 2 — 3 миллиона людей, причем из них 1.5 миллиона детей. По их оценкам 29% смертей детей от 1 до 5 лет можно было избежать будь они привиты. Вакцинация привела к значительному снижению распространенности большого количества инфекционных заболеваний. Разработка вакцин является крайне дорогостоящим удовольствием. Разработка вакцины для одного тяжелого заболевания обходится порядка от 2.8 до 3.7 миллиардов долларов. Как бы все это прискорбно не звучало, множество болезней и инфекций остаются до сих пор неуязвимыми для медицины. На сегодняшний день ведутся разработки вакцин для таких болезней как ВИЧ, Эбола и многие другие.
Всемирная организация здравоохранения периодически докладывает, что медицина полностью победила то, или иное заболевание. Например, случаев заболевания оспой не было очень долгое время, так же заболеваний полиомиелитом не было уже с 2013 года. Если посмотреть правде в глаза, то можно заметить, что повторные заболевания людей серьезными болезнями периодически возобновляются и с этим ничего не поделать. Единственным действенным способом искоренить заболевания и предотвратить эпидемии является прививка, которые нужно производить в обязательном порядке. Берегите свое здоровье.
Первые специализированные иммунологические институты
В конце XIX века появились первые специализированные лаборатории иммунологии, а уже в XX веке возникло первое иммунологическое общество и отделы научно-исследовательских институтов.
Иммунология развивалась достаточно быстро и получила общественное признание не без помощи множества проведённых опытов учёных и внешних вкладов в развитие данного направления.
Рабочая деятельность иммунологов изначально осуществлялась в институтах микробиологии. Самым первым специализированным иммунологическим заведением является Институт Пауля Эрлиха, располагается он в центральной части Германии во Франкфурте.
Когда начали делать прививки повсеместно
История первых массовых вакцинаций:
- 1957 год — было принято решение о проведении вакцинации против коклюша в первый год жизни ребёнка, а массовые прививки проводились детям до пяти лет.
- 1960-1961 года — массовая вакцинация взрослых и детей от полиомиелита.
- 1967 год — введена обязательная вакцина против столбняка для детей.
- 1968 год — была произведена массовая кампания по вакцинации против кори.
- 1973 год — плановая вакцинация против кори в первый год жизни ребёнка.
- 1980 год — оспа перестала существовать, в связи с чем была произведена полная отмена защищающей от неё вакцины.
- 1998 год — было принято решение о введении двукратной прививки от краснухи, а также повторно провести вакцинацию от кори и гепатита В.
- Начиная с 2001 года была произведена повторная вакцинация взрослых и детей от кори, гепатита В и краснухи.
- 2011 год — проведена вакцинация детей, состоящих в группе риска гемофильной инфекции.
- 2014 год — вакцинация от пневмококковой инфекции.
Вакцинация послепастеровских времен

Владимир Хавкин
На переломе 19-го века на территории современной Европы и России разгуливала холера, которая только за один год забрала жизни 300 тысяч россиян. Вакцину от холеры удалось разработать именно нашему соотечественнику и великому последователю Пастера Владимиру Хавкину. Иммунолог исследовал препарат на себе лично и на добровольцах. С помощью изобретенной прививки человечеству удалось остановить эпидемию и снизить заболеваемость холерой в тысячи раз.
В 1919 году благодаря стараниям французских ученых свет увидела вакцина от туберкулезной инфекции. Но массовая иммунопрофилактика туберкулеза началась во Франции только через пять лет. В СССР иммунопрофилактику болезни проводили с 1926 года. Вакцинация помогла снизить случаи заболеваемости туберкулезом и предупредить инфицирование населения, начиная с первых дней жизни.
Параллельно исследователи работали над прививкой от дифтерии, коклюша и столбняка. Эта суспензия успешно прошла все испытания в течение 1923-1928 годов.
Среди наиболее распространенных вирусов прошлого века следует отметить корь, которая ежегодно становилась причиной смерти миллиона людей. До изобретения вакцины против кори практически каждый житель планеты болел этим заболеванием. Впервые препарат от кори появился в Соединенных Штатах Америки в 1963 году, а с 1968 года начал использоваться для вакцинации населения в СССР. Это помогло приостановить эпидемию и спасти жизнь сотням тысяч потенциальных больных.
Современная медицина располагает сотней разновидностей вакцин для профилактики сорока с лишним инфекций. Сегодня вакцинация дала возможность избавить человечество от таких страшных болезней, как оспа и чума. Введение вакцинных растворов от дифтерии и столбняка в настоящее время признано наилучшим способом устранения симптомов патологий. Массовая вакцинопрофилактика стала неотъемлемой частью цивилизованного общества, которая снизила уровень смертности.
Современные методы создания иммунобиологических препаратов
За последние годы иммунологи открыли новые и более эффективные способы разработки вакцин. Среди них:
- Генетическая иммунизация (или ДНК-вакцинация). Подразумевает внедрение в организм не белка-антигена, а нуклеиновой кислоты, в которой информация о белке закодирована. Необходимый ген вставляют в безопасный вирус или кольцо ДНК, после чего носитель проникает в клетку, где синтезирует белки. Далее клетка самостоятельно производит вакцины непосредственно внутри организма. Действие сохраняется на срок до двух лет, обеспечивая полноценный иммунитет с высокой защитой от вирусных инфекций.
- Обратная вакцинология. Этот метод является абсолютной противоположностью ранее применяемого, когда при создании вакцин шли от целого микроорганизма к его компонентам. Обратная вакцинология предполагает путь от генома к его продуктам. Для определения нуклеотидной последовательности генома требуется не более нескольких недель. Благодаря рекомбинантным технологиям ослабленный вирус сейчас можно получить за более короткий срок. Для это вырезают ген из генома вируса, отвечающий за болезнетворные свойства, однако, не оказывает влияния на иммуногенность или размножение. Полученный в итоге вирусный штамм применяют для изготовления вакцины.
Создание вакцин является важным этапом в развитии медицины. На их разработку ушло немало времени, и не так давно они начали массово применяться и стали обязательными.
За счёт вакцинации в детском возрасте значительно сократилось число болеющих теми или иными опасными инфекционными заболеваниями, что дополнительно подтверждает её важность.
Кто придумал прививки?
«Лечить подобное подобным» — встречался ли кто-нибудь из наших читателей с этим принципом? Наверняка многие знают, что это — о гомеопатии.
Но речь пойдёт не о ней. Попробуйте представить, о чем ещё можно было бы сказать, используя такой подход? Томить не будем: с некоторым допущением — о прививках.
«Причем тут подобное?» — спросите вы? Давайте узнаем.
Древнее, ещё древнее…
Сразу вопрос: что общего у вакцины и… коровы? Подсказка: на латинский «корова» переводится» как «vacca». Именно от этого слова и произошел термин «вакцина». Его предложил французский микробиолог и химик Луи Пастер. Сделал он это в честь врача Эдварда Дженнера, известного в мире медицины и в истории вакцинации как создателя вакцинопрофилактики.
Эдвард Дженнер
XVIII-е столетие близилось к концу. Дженнер, находясь в деревне, подметил, что фермеры, занимающиеся заражёнными коровьей оспой коровами, не заболевают оспой натуральной — страшным инфекционным недугом, «выкашивавшем» при возникновении эпидемии миллионы людей.
По-видимому, врач провёл связь между этим фактами, и решил привить коровью оспу мальчику. После смелого эксперимента мальчик тоже стал устойчивым к этой инфекции.
НА ФОНЕ ЭПИДЕМИОЛОГИЧЕСКОГО БЛАГОПОЛУЧИЯ ЛЮДИ ЧАСТО ОТКАЗЫВАЮТСЯ ОТ ПРИВИВОК. В ИТОГЕ ИНФЕКЦИИ, КОТОРЫЕ СЧИТАЛИСЬ ИСКОРЕНЁННЫМИ, ВОЗВРАЩАЮТСЯ
В то время представители микромира ещё не были исследованы. Сам же метод широко распространяется по Европе, а позднее, благодаря ему, оспу ликвидируют в мировом масштабе.
Столетие спустя идею Дженнера развил и усовершенствовал Луи Пастер, создавший впоследствии прививку против бешенства.
Читайте материал по теме: Жить по мечте. Великое открытие Луи Пастера
Получается, XVIII век? Как оказалось, не совсем так. Ещё задолго до Дженнера и Пастера в Индии и Китае проводили так называемую инокуляцию — прививание здоровых лиц жидкостью из пузырьков больных лёгкой формой натуральной оспы. Методика была далека от совершенства: вирус, хотя и был менее опасным, иногда всё же приводил к смерти. Помимо этого бывало и так, что ошибочно вводился высокопатогенный возбудитель. Позднее подобный принцип прививания стали практиковать в Европе и Америке.
В начале XVIII столетия один из способов предохранения от оспы привезла из Турции на родину супруга английского посла.
Несмотря на положительные отзывы, применять «турецкую защиту» осмеливались немногие: как бы ни была очевидна польза от такой «прививки», люди сильно боялись заболеть «настоящей» оспой. Тем не менее храбрецы были, в том числе — особы, отмеченные властью.
В ранней истории вакцинопрофилактики упоминается и наша страна. В конце 60-х годов XVIII столетия в России побывал английский врач Т. Димсдаль. Его пригласили для проведения противооспенной прививки Екатерине II и её сыну Павлу.
Читайте материал по теме: Екатерина Великая: организатор здравоохранения, педиатр и педагог
Таким образом идея предупредить подобное подобным, была, что называется, «в воздухе», и Дженнер смог уловить её «запах».
Ещё один интересный факт. Чуть более чем за 20 лет до вошедшего в историю медицины опыта Дженнера один английский фермер заразил коровьей оспой супругу и двоих своих детей. Соседи негодовали. Все трое начали лихорадить, так что не обошлось без визита доктора. Однако, когда в округе случилась эпидемия оспы, члены семьи фермера не пострадали — при том, что контактировали с больными. В начале 90-х того же века опыт англичанина повторил его прусский «коллега», тоже фермер.
Так кто же создал прививки? Как видим, ответить на этот вопрос не так-то просто. Однако именно благодаря работе Дженнера вакцинопрофилактика получила своё широкое распространение. Её принципы были позднее подхвачены и развиты другими учёными.
Что происходит с иммунитетом при внедрении в организм инфекции: от болезни к вакцинопрофилактике
После попадания патогена на него реагируют клетки иммунной системы. Составные части агента, воспринимаемые организмом как чужеродные, и вызывающие специфический ответ иммунной системы, называются антигенами. Продуктами ответа иммунитета являются антитела и иммунные клетки, способные атаковать возбудителя инфекции.
После его ликвидации «обученная» иммунная система остаётся готовой в новой встрече с инфекцией — с тем отличием, что в следующий раз на внедрение микроорганизма она ответит сразу.
По-видимому, такой же принцип защиты интуитивно использовали предшественники Дженнера — с той разницей, что брался коровий, а не человеческий патоген. Сам Дженнер писал, что две эти разновидности оспы — это две формы одного и того же недуга, и перенесение коровьей оспы делает устойчивым к натуральной.
ПОСЛЕДНИЙ СЛУЧАЙ ИНФИЦИРОВАНИЯ НАТУРАЛЬНОЙ ОСПОЙ ЕСТЕСТВЕННЫМ ПУТЁМ БЫЛ ЗАФИКСИРОВАН В СОМАЛИ В 1977 ГОДУ
Может возникнуть закономерный вопрос: а не слишком ли рискован такой «лобовой» подход к созданию невосприимчивости к инфекциям вообще? Если порассуждать: больной человек выделяет патогены, которые, попадая в организм другого, с большой вероятностью вызовут болезнь. Но это уже не вакцинация, а переболевание в прямом смысле слова. И потом: в случае фермеров и Дженнера привитие делалось не человеческим, а коровьим патогеном. К счастью, он вызывал защиту и от человеческого. А как быть с другими микроорганизмами, «родственников» которых, сравнительно безопасных для человека, нельзя отыскать у животных?
Изменить, но сохранить
В начале XX столетия появляются методы стабильного ослабления болезнетворных микроорганизмов. При этом исключался риск заболевания, но сохранялся эффект создания защиты.
Научный прогресс позволил получать вакцины, которые можно разделить на три группы:
— живые. Содержат ослабленный патоген, который не может вызвать болезнь, но стимулирует иммунитет;
— инактивированные. Содержат убитый патоген, либо его части;
— анатоксины — токсины бактерий в изменённой безвредной форме.
Дальнейшее развитие в области молекулярной биологии, генной инженерии дало возможность создавать молекулярные вакцины, которые содержат определённые белки либо белковые фрагменты патогенных возбудителей.
Читайте материал по теме: Непривитые дети – самые здоровые?
ДНК-вакцины. Принцип их работы заключается в следующем. В организм человека, которого собираются привить от какой-либо инфекции, вводится не сам возбудитель (ослабленный либо убитый) и не его антигены, а участок его нуклеиновой кислоты. Участок, специально подобранный — такой, по которому и образуется нужный белок-антиген. Иными словами, вводится носитель, в котором закодирована информация об антигене. Попав в клетку человека, эта нуклеиновая кислота начинает вырабатывать нужные белки. Эти вакцины находятся в стадии исследований. Существуют и иные подходы в технологии получения вакцин.
После прививки
Попав в ранее вакцинированный организм, у возбудителя нет шансов, поскольку атака начинается в максимально ранние сроки после его проникновения. А потому организм либо не заболеет совсем, либо перенесёт болезнь в лёгкой форме и без осложнений.
Практические результаты
У тех из наших читателей, кто родился в конце 70-х и позднее, наверняка уже не нет следа от противооспенной прививки. Знаете, почему?
Последний случай инфицирования натуральной оспой естественным путём был зафиксирован в Сомали в 1977 году. В следующем был зарегистрирован и последний случай лабораторного заражения. А в 80-м было объявлено о ликвидации этой инфекции. В Советском Союзе вакцинация была прекращена в 1978-1982 годах. Благодаря прививкам, к концу 70-х в США полностью победили полиомиелит.
Читайте материал по теме: Полиомиелит возвращается?
Миллениум
Нам всем нравится завершённость в проблемных вопросах. Тотальная ликвидация оспы — один из таких. Однако в начале 2000-х президент США Джордж Буш-младший отдал приказ провести прививочную кампанию против оспы среди всех военнослужащих. Причина — рассылка спор сибирской язвы (одна из особо опасных инфекций) и угроза использования оспы в качестве биологического оружия.
БЛАГОДАРЯ ПРИВИВКАМ, К КОНЦУ 70-х В США ПОЛНОСТЬЮ ПОБЕДИЛИ ПОЛИОМИЕЛИТ
На сегодняшний день с исследовательскими целями с вирусом натуральной оспы по всему миру работают всего несколько лабораторий.
Только ли инфекция? Только ли профилактика?
Как оказалось, нет. Сегодня разрабатываются вакцины для лечения хронических инфекционных патологий (в частности, вызванных вирусами гепатитов B и C, папилломы, иммунодефицита человека), новообразований (меланомы, рака молочной железы или прямой кишки), аллергических или аутоиммунных заболеваний (рассеянный склероз, диабет I типа, ревматоидный артрит).
Уходя, болезнь оглядывается назад
Даже если ныне живущему и будущим поколениям и не придётся столкнуться с опустошительными эпидемиями прошлого, сегодняшняя ситуация также далека от идеальной. Всё также представляют опасность некоторые инфекции дыхательных путей, вирусный гепатит B и C, туберкулёз, малярия, а также сравнительно недавно появившиеся угрозы в виде вируса Эбола, ВИЧ, коронавирусов и ряда других патогенов.
Ситуация осложняется и тем, что на фоне эпидемиологического благополучия люди часто отказываются от прививок. В итоге инфекции, которые считались искоренёнными, возвращаются.
В СЕРЕДИНЕ 90-х В РОССИИ ПРОИЗОШЛА ВСПЫШКА ДИФТЕРИИ. В РЕЗУЛЬТАТЕ «АНТИПРИВИВОЧНОЙ» КАМПАНИИ ЗАРАЗИЛИСЬ БОЛЕЕ 100 ТЫС. ЧЕЛОВЕК, НЕСКОЛЬКО ТЫСЯЧ ИЗ НИХ УМЕРЛИ
За последние несколько десятков лет заболевания коклюшем, дифтерией, полиомиелитом, корью отмечены в Японии, России и некоторых других государствах СНГ, в отдельных странах Латинской Америки. В 2011 году почти все штаты США не провели нужного числа вакцинаций от коклюша. В итоге на следующий год заболели 42 тысячи человек. В середине 90-х в России произошла вспышка дифтерии, до того встречавшейся лишь изредка. В результате «антипрививочной» кампании заразились более 100 тыс. человек, несколько тысяч из них умерли. Эпидемию удалось остановить лишь благодаря массовой вакцинации детей.
Предупредить? Да! Актуальное состояние вопроса
На сегодняшний день разработан и действует национальный календарь прививок. Он регламентирует периодичность вакцинации детей в зависимости от их возраста. В календаре предусмотрены прививки от таких инфекций, как вирусный гепатит B, туберкулез, полиомиелит, коклюш, столбняк и ряд других.
Вот как выглядит календарь сегодня:
Послесловие
Прогресс медицины в области профилактики опасных инфекций позволяет избежать заражения ими, либо перенести заболевание в легкой форме. Периодически уточняются и дополняются национальные календари прививок. Во многом благодаря вакцинопрофилактике общество свободно от эпидемий той или иной инфекции. А потому стоит ли играть с судьбой в «кости», отказываясь от прививок?
Текст: Энвер Алиев